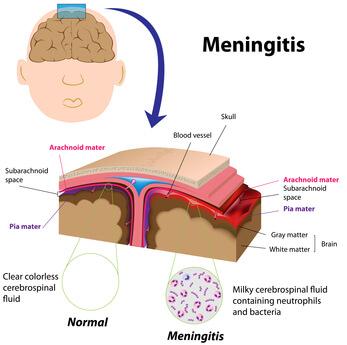
La meningitis bacteriana es una de las infecciones que pueden ser más graves en lactantes y niños mayores. Esta infección se asocia a una alta frecuencia de complicaciones agudas y a un alto riesgo de morbilidad a largo plazo es por ello la importancia de como prevenir la meningitis.
La incidencia de meningitis bacteriana es lo suficientemente elevada en lactantes febriles como para incluirla en el diagnóstico diferencial de aquellos que presentan alteración del nivel de conciencia u otros tipos de disfunción neurológica.
En esta oportunidad te explicamos de manera detallada, que es esta enfermedad incidiosa y como prevenir la meningitis en niños.
Como se produce la meningitis bacteriana
La etiología de la meningitis bacteriana durante el período neonatal (0-28 días) suele ser diferente de la de los lactantes mayores y los niños . Las bacterias que causan meningitis en los recién nacidos reflejan la flora gastrointestinal y genitourinaria materna y el ambiente al que el niño está expuesto.
Los patógenos más frecuentes son los estreptococos de los grupos B y D (enterococo), bacilos entéricos gramnegativos (E. coli, Klebsiella) y Listeria monocytogenes. El estreptococo del grupo B seguido por E. coli son los agentes que con mayor frecuencia causan una meningitis neonatal.
Los estreptococos de los grupos B y D y Listeria se mantienen como patógenos importantes del SNC hasta los 3 meses de vida.
En esta misma etapa de edad se incrementa la prevalencia de las infecciones de SNC por Streptococcus pneumoniae, Neisseria meningitidis y Haemophilus influenzae tipo b.
Las meningitis bacterianas producidas por S. pneumoniae y H. influenzae tipo b son mucho menos frecuentes en los países desarrollados desde que se ha introducido de forma universal la inmunización frente a estos patógenos desde los 2 meses de vida.
Las infecciones causadas por S. pneumoniae o H. influenzae tipo b en países desarrollados deben considerarse como situaciones de vacunación incompleta que no toman en cuenta de como prevenir la meningitis.
Los niños con alteraciones inmunológicas (infección por VIH, deficiencia de subclases de IgG) o anatómicas (disfunción esplénica, implantes por defectos cocleares) subyacentes, pueden tener un mayor riesgo de infecciones por estas bacterias.
Las alteraciones en las defensas del huésped debidas a defectos anatómicos o deficiencias inmunológicas aumentan el riesgo de meningitis debido a patógenos menos frecuentes como Pseudomonas aeruginosa, Staphylococcus aureus, estafilococos coagulasa-negativos, especies de Salmonella y Listeria monocytogenes.
Factores de riesgo
Uno de los principales factores de riesgo para la meningitis es la ausencia de inmunidad a agentes patógenos específicos en los primeros años de vida del niño.
Otros riesgos incluyen colonización reciente por bacterias patógenas, estar en contacto con otras personas (p. ej., en el hogar, guarderías, dormitorios de colegios, barracones militares) que tienen enfermedad invasiva causada por N. meningitidis y influenzae tipo b, hacinamiento, pobreza, raza negra o indios norteamericanos y sexo masculino.
El modo de transmisión puede ser por contacto interpersonal a través de las secreciones o gotitas de las vías respiratorias. El riesgo de meningitis es mayor en los lactantes y niños pequeños con bacteriemia oculta el riesgo es mayor para el meningococo (85 veces) y el H. influenzae tipo b (12 veces) en comparación con el neumococo.
Las fístulas congénitas o adquiridas de LCR a través de una barrera mucocutánea, como defectos craneales o faciales de la línea media (lámina cribosa) y del oído medio (lámina del pie del estribo), las fístulas del oído interno (ventana oval, conducto auditivo interno, acueducto coclear) o las fístulas de LCR a través de una rotura de las meninges tras una fractura craneal basal en la lámina cribosa o los senos paranasales se asocian a un alto riesgo de meningitis neumocócica.
El riesgo de meningitis bacteriana por S. pneumoniae, en niños con implantes cocleares es una de las complicaciones mas graves tomando en cuenta de como prevenir la meningitis en niños
Agentes infecciosos que cursan con meningitis
Parásitos (eosinofilicos )
Angiostrongylus cantonensis
Gnathostoma spinigerum
Baylisascaris procyonis
Strongyloides stercoralis
Trichinella spiralis
Toxocara canis
Taenia solium (cisticercosis)
Paragonimus westermani
Especies de Schistosoma
Especies de Fasciola
Parásitos (no eosinofilicos)
Toxoplasma gondii (toxoplasmosis)
Especies de Acanthamoeba
Naegleria fowleri
Malaria
Posinfecciosa
Vacunas; rabia, gripe, sarampión, poliovirus
Encefalitis alérgica o desmielinizante
Sistémica o mediada inmunológicamente
Endocarditis bacteriana
Enfermedad de Kawasaki
Luupus eritematoso sistémico
Vasculitis, incluida poliarteritis nodosa
Síndrome de Sjögren
Enfermedad mixta del tejido conjuntivo
Artritis reumatoide
Síndrome de Behçet
Granulomatosis de Wegener
Granulomatosis linfomatosa
Arteritis granulomatosa
Sarcoidosis
Fiebre mediterránea familia
Tumorales
Leucemia
Linfoma
Carcinomatosis metastásica
Tumores del SNC
Drogas
Infecciones intratecales (medio de contraste, suero, antibióticos, agentes antineoplásicos)
Agentes antiinflamatorios no esteroideos
Anticuerpos monoclonales OKT3
Carbamazepina
Azatioprina
Inmunoglobulinas intravenosas
Antibióticos (trimetroprima-sulfametoxazol, sulfasalazina, ciprofloxacina, isoniazida)
Misceláneas
Intoxicación por metales pesados (plomo, arsénico)
Cuerpos extraños (shunt, reservorio)
Hemorragia subaracnoidea
Estado postictal
Estado posmigrañoso
Síndrome de Mollaret (recurrente)
Hemorragia intraventricular (neonato)
Síndrome hemofagocítico familiar
Posneurocirugía
Quiste dermoide-epidermoid
VirusEnterovirus (coxsackievirus, echovirus, poliovirus, enterovirus)
Arbovirus: encefalitis equina del Este, encefalitis equina del Oeste, encefalitis equina de Venezuela
Herpes simple (tipo 1, 2)
Virus herpes humano tipo 6
Virus varicela-zóster
Virus Epstein-Barr
Parvovirus B19
Citomegalovirus
Adenovirus
Viruela
Sarampión
Parotiditis
Rubéola
Influenza A y B
Parainfluenza
Rinovirus
Rabia
Coriomeningitis linfocitaria
Rotavirus
Coronavirus
Virus de la inmunodeficiencia humana tipo 1
Bacterias
Mycobacterium tuberculosis
Especies de Leptospira (leptospirosis)
Treponema pallidum (sífilis)
Especies de Borrelia (fiebre recurrente)
Borrelia burgdorferi (enfermedad de Lyme)
Especies de Nocardia (nocardiosis)
Especies de Brucella
Especies de Bartonella (enfermedad por arañazo de gato)
Rickettsia rickettsiae (fiebre manchada de las montañas
rocosas)
Rickettsia prowazekii (tifus)
Ehrlichia canis
Coxiella burnetii
Mycoplasma pneumoniae
Mycoplasma hominis
Chlamydia trachomatis
Chlamydia psittaci
Chlamydia pneumoniae
Meningitis bacteriana parcialmente tratada
Focos bacterianos
Sinusitis
Mastoiditis
Absceso cerebral
Empiema subdural-epidural
Osteomielitis craneal
Patogenia
La meningitis bacteriana aparece con mayor frecuencia tras la diseminación hematógena de los microorganismos desde una infección en una localización distante; la bacteriemia generalmente precede a la meningitis o aparece de forma concomitante es de allí la especificidasd de como prevenir la meningitis.
La colonización bacteriana de la nasofaringe por un microorganismo potencialmente patógeno es la fuente habitual de la bacteriemia.
Pueden existir portadores crónicos de los microorganismos colonizadores sin enfermedad o, en la mayoría de los casos, una invasión rápida tras una colonización reciente. Una infección vírica previa o concomitante puede reforzar la patogenicidad de la bacteria que causa esta enfemerdad y como prevenir la meningitis en niños.
Las bacterias penetran en el LCR a través del plexo coroideo de los ventrículos laterales y las meninges y después circulan hasta el LCR extracerebral y el espacio subaracnoideo.
Las bacterias se multiplican con rapidez porque las concentraciones de complemento y anticuerpos en el LCR no son adecuadas para contener la proliferación bacteriana.
Por ello, los factores quimiotácticos incitan una respuesta inflamatoria local caracterizada por una infiltración de células polimorfonucleares.
De forma excepcional, la meningitis puede deberse a la invasión bacteriana a partir de un foco contiguo de infección como sinusitis paranasal, otitis media, mastoiditis, celulitis orbitaria u osteomielitis craneal o vertebral o puede ocurrir tras la introducción de bacterias a través de un traumatismo craneal penetrante, el trayecto de un seno dérmico o un mielomeningocele.
Como prevenir la meningitis en niños
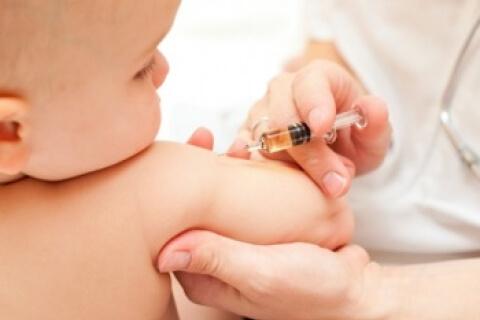
La vacunación y la profilaxis antibiótica de los contactos de riesgo susceptibles son dos de los medios disponibles para reducir la probabilidad de meningitis bacteriana. La disponibilidad y aplicación de cada uno de estos enfoques depende de la bacteria infectante en cuestión. La inmunizacion es la mejor forma de como prevenir la meningitis en niños.
Neisseria meningitidis
La quimioprofilaxis se recomienda para todas las personas que hayan estado en contacto con un paciente con meningitis meningocócica con independencia de la edad y del estado de inmunización.
En los contactos cercanos se incluye a las personas que conviven con el paciente en el hogar, al personal de centros de día y guarderías, así como trabajadores de atención sanitaria que han estado expuestos directamente a las secreciones orales (p. ej., reanimación boca a boca, aspiración, intubación).
Los contactos expuestos deben ser tratados inmediatamente ante la sospecha de infección en el paciente índice; no se debe esperar a la confirmación microbiológica de la infección. Además, todos los contactos deben ser informados sobre los signos precoces de la enfermedad meningocócica y la necesidad de buscar atención médica inmediata si aparecen estos signos es la mejor manera de como prevenir la meningitis en niños.
Debe considerarse el uso de la vacuna meningocócica en los compañeros de colegio, especialmente en aquellos que comparten dormitorios, debido a que se ha observado un mayor riesgo de infecciones meningocócicas invasivas en estos casos, comparado con controles de las mismas edades, que en las personas que no residen en colegios.
El riesgo de enfermedad meningocócica entre estudiantes que no comparten dormitorio es similar que el de la población general de su misma edad. La vacuna también puede utilizarse como una medida adicional y de como prevenir la meningitis en niños junto con la quimioprofilaxis en los contactos expuestos y durante las epidemias de enfermedad meningocócica y de como prevenir la meningitis en niños.
Haemophilus influenzae tipo b
La profilaxis con rifampicina debe administrarse a todas las personas del hogar en contacto un paciente con enfermedad invasiva causada por H. influenzae tipo b, y a cualquier miembro de la familia menor de 48 meses que no ha sido completamente inmunizado o persona inmunocomprometida de cualquier edad que resida en el domicilio.
Las personas del hogar son aquellas que residen en el domicilio del caso índice o que han pasado un mínimo de 4 horas con el caso índice durante al menos 5 de los 7 días anteriores a la hospitalización del paciente.
Los miembros de la familia deben recibir profilaxis con rifampicina inmediatamente después del diagnóstico en el caso índice, ya que más del 50% de los casos secundarios en familiares aparece durante la primera semana tras la hospitalización del caso índice de como prevenir la meningitis en niños.
El avance más importante de como prevenir de la meningitis en niños bacteriana en los niños ha sido el desarrollo y autorización de las vacunas conjugadas contra H. influenzae tipo b.
Steptococcus pneumoniae
Se recomienda la administración rutinaria de la vacuna conjugada heptavalente frente al S. penumoniae en todos los niños menores de 2 años. La dosis inicial se administra ≈ 2 meses.
Los niños con alto riesgo de infecciones neumocócicas invasivas también deben recibir la vacuna, incluyendo aquéllos con anesplenia funcional o anatómica y los que presentan una inmunodeficiencia subyacente (como infección por VIH, inmunodeficiencia primaria, y aquellos que reciben un tratamiento inmunosupresor).
Signos y síntomas de la meningitis en niños
El inicio de la meningitis aguda tiene dos patrones predominantes. La forma de presentación más dramática y, afortunadamente menos frecuente, consiste en un inicio súbito con manifestaciones rápidamente progresivas de shock, púrpura, coagulación intravascular diseminada (CID) y reducción del nivel de conciencia que puede progresar al coma y conducir a la muerte en 24 horas. En la mayoría de los casos, la meningitis viene precedida de varios días de fiebre acompañada de síntomas gastrointestinales o de vías respiratorias altas, seguidos de signos inespecíficos de infección del SNC, como letargo e irritabilidad progresivos.
Los signos y síntomas de la meningitis están relacionados con los hallazgos inespecíficos asociados a una infección sistémica y a las manifestaciones de irritación meníngea.
Estos hallazgos inespecíficos incluyen fiebre, astenia y anorexia, cefalea, síntomas de infección de las vías respiratorias superiores, mialgias, artralgias, taquicardia, hipotensión y signos cutáneos como petequias, púrpura o un exantema macular eritematoso.
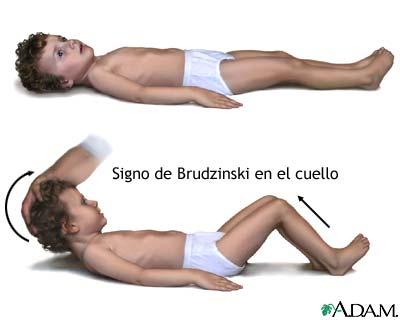
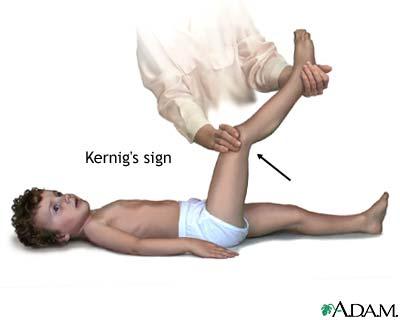
La irritación meníngea se manifiesta con rigidez de nuca, dolor de espalda, signo de Kernig (flexión de la cadera 90 grados, seguida de dolor al extender la pierna) y signo de Brudzinski (flexión involuntaria de las rodillas y las caderas tras la flexión pasiva del cuello en posición de decúbito supino). En algunos niños, sobre todo en menores de 12-18 meses, los signos de Kernig y Brudzinski no están presentes de forma constante. Es más, sólo el 40% de los adultos con meningitis bacteriana presentan fiebre, cefalea y rigidez de nuca. El aumento de la PIC se sospecha por la presencia de cefalea, emesis, fontanela prominente o diastasis (ensanchamiento) de las suturas, parálisis del nervio motor ocular común (anisocoria, ptosis) o motor ocular externo, hipertensión con bradicardia, apnea o hiperventilación, postura de decorticación o descerebración, estupor, coma o signos de herniación, por estos debes tomar en cuenta de como prevenir la meningitis en niños por las diversas complicaciones que se mencionaron en el capitulo anterior.
El edema de papila no es frecuente en la meningitis no complicada y sugiere un proceso más crónico, como la presencia de un absceso intracraneal, un empiema subdural o la oclusión de un seno venoso dural.
Los signos neurológicos focales generalmente se deben a oclusión vascular. Las neuropatías craneales de los nervios óptico, motor ocular común, motor ocular externo, facial y auditivo también pueden deberse a la inflamación focal.
Las crisis comiciales (focales o generalizadas) debidas a una cerebritis, un infarto o trastornos electrolíticos aparecen en el 20-30% de los pacientes con meningitis. Las crisis que aparecen en los cuatro primeros días del proceso no suelen ser indicativas de una mala evolución. Las crisis que persisten después del 4.º día de la enfermedad y las que son difíciles de controlar se pueden asociar a un peor pronóstico. Tomando en cuentas estos signos resaltantes aprendemos a como prevenir la meningitis en niños.
Las alteraciones del nivel de conciencia son frecuentes en los pacientes con meningitis y pueden deberse a un aumento de la PIC, cerebritis o hipotensión. Las manifestaciones físicas incluyen irritabilidad, letargo, estupor, obnubilación y coma.
Los pacientes comatosos tienen mal pronóstico. Otras manifestaciones de la meningitis incluyen fotofobia y dermografismo (tache cérébrale), que se provoca raspando la piel con un objeto romo, tras lo que podremos observar una estría roja elevada a los 30-60 segundos.
Como se que mi hijo tiene meningitis
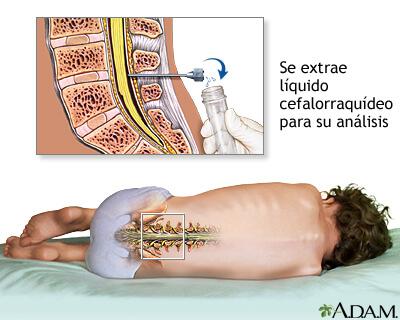
El diagnóstico de meningitis piógena aguda se confirma mediante el análisis del LCR que suele revelar microorganismos en la tinción de Gram y el cultivo, pleocitosis neutrofílica y una concentración elevada de proteínas y reducida de glucosa. Algunas contraindicaciones para la PL inmediata son 1) evidencia de aumento de la PIC (excepto en el caso de una fontanela prominente), como parálisis del 3.º o 6.º nervio craneal con disminución del nivel de conciencia, o hipertensión y bradicardia con anomalías respiratorias compromiso cardiopulmonar grave que requiere medidas inmediatas de reanimación para el shock o pacientes en los que la posición para la PL comprometería en mayor grado la función cardiopulmonar, y 3) infección de la piel en la zona de la PL.
La trombocitopenia puede ser una contraindicación para la PL. Si la PL no se puede efectuar, debe iniciarse tratamiento antibiótico empírico. La realización de una TC para detectar un absceso cerebral o hipertensión intracraneal tampoco debe retrasar el inicio del tratamiento. La PL puede realizarse después de haber tratado la PIC elevada o haber descartado un absceso cerebral.
Deben realizarse hemocultivos a todos los pacientes con síntomas de meningitis. Los cultivos hemáticos revelan la bacteria responsable en más del 80-90% de los casos de meningitis.
Tratamiento
El enfoque terapéutico en pacientes con síntomas de meningitis bacteriana depende de la naturaleza de las manifestaciones iniciales de la enfermedad. Un niño con una afectación rápidamente progresiva en menos de 24 horas de evolución, en ausencia de aumento de la PIC, debe recibir antibióticos, tan pronto como sea posible, después de una PL.
Si existen signos de hipertensión intracraneal o hallazgos neurológicos focales, los antibióticos deben administrarse sin realizar la PL y antes de efectuar una TC es la mejor forma de prevenir la meningitis en niños.
El aumento de la PIC debe tratarse de forma simultánea. También está indicado el tratamiento inmediato del posible fallo multiorgánico asociado, así como el shock o el síndrome de dificultad respiratoria del adulto.
Complicaciones
Durante el tratamiento de la meningitis, puede haber complicaciones agudas del SNC como crisis comiciales, aumento de la PIC, parálisis de nervios craneales, ictus, herniación cerebral o cerebelosa y trombosis de los senos venosos durales. Las acumulaciones líquidas en el espacio subdural se desarrollan en el 10-30% de los pacientes con meningitis y son asintomáticas en el 85-90% de los casos.
Las acumulaciones subdurales son especialmente frecuentes en lactantes. Las que son sintomáticas pueden dar lugar a una fontanela prominente, diástasis de suturas, aumento de la circunferencia craneal, emesis, convulsiones, fiebre y alteraciones en los resultados de la transiluminación craneal.
La TC o la RM confirman la presencia de una acumulación subdural. En presencia de un aumento de la PIC o disminución del nivel de conciencia, la acumulación subdural sintomática debe tratarse mediante aspiración a través de la fontanela abierta La fiebre sin otros síntomas no es indicación para su aspiración.
Durante el tratamiento de la meningitis pueden desarrollarse trombocitosis, eosinofilia y anemia. La anemia puede deberse a hemólisis o a supresión de la médula ósea. La CID normalmente se asocia a la forma de presentación rápidamente progresiva y se observa con mayor frecuencia en pacientes con shock y púrpura.
La combinación de endotoxemia e hipotensión grave inicia la cascada de coagulación. La coexistencia de trombosis concomitante puede producir una gangrena periférica simétrica.
Pronostico
El diagnóstico precoz, el tratamiento antibiótico inmediato y las medidas de soporte han reducido la mortalidad de la meningitis después del período neonatal por debajo del 10%. Las mayores tasas de mortalidad se observan en la meningitis neumocócica.
El 10-20% de los pacientes que se recuperan de una meningitis bacteriana pueden tener secuelas graves en su desarrollo neurológico y hasta un 50% presenta ciertos trastornos de conducta.
Los casos con peor pronóstico son los lactantes menores de 6 meses y los que tienen una alta concentración de bacterias/productos bacterianos en su LCR. Los que sufren crisis comiciales tras los primeros 4 días de tratamiento o aquéllos en coma o con signos neurológicos focales en el momento de la presentación de la enfermedad tienen un mayor riesgo de secuelas a largo plazo.
No parece existir una correlación entre la duración de los síntomas antes del diagnóstico de la meningitis y el resultado.
Las secuelas neurológicas más frecuentes incluyen la pérdida auditiva, retraso mental, crisis comiciales recurrentes, retraso en la adquisición del lenguaje, defectos visuales y problemas de conducta. La hipoacusia neurosensorial es la secuela más frecuente de la meningitis bacteriana, y generalmente se produce al inicio del proceso y de como prevenir la meningitis en niños. Se debe a una laberintitis tras una infección coclear y aparece hasta en un 30% de los pacientes con meningitis neumocócica, en un 10% con meningitis meningocócica y en un 5-20% de los que sufren meningitis por H. influenzae tipo b. La pérdida auditiva también puede deberse a la inflamación directa del nervio auditivo.
Todos los pacientes con meningitis bacteriana deben ser sometidos a una evaluación audiométrica completa antes o poco después del alta hospitalaria. Debe realizarse un seguimiento ambulatorio en aquellos pacientes que tienen deficiencias auditivas.
La entrada Como Prevenir la Meningitis Bacteriana en Pediatria aparece primero en Mega Medico.