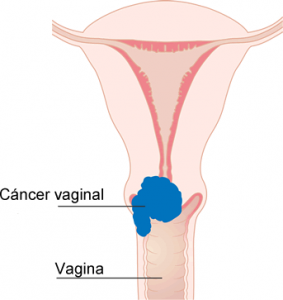
La gran mayoría de los cánceres vaginales (aproximadamente el 85%) son carcinomas de células escamosas, que crecen en la piel de la vagina. Por lo general se producen en la parte superior de la vagina cerca del cuello uterino y evolucionan durante años a partir áreas precancerosas llamadas neoplasia intraepitelial vaginal.
Un porcentaje mucho menor de cánceres vaginales (5-10%) son adenocarcinomas, que surgen de los tejidos glandulares. Un subtipo de estos es el adenocarcinoma de células claras, que ocurre con mayor frecuencia en mujeres jóvenes cuyas madres tomaron un medicamento hormonal antiguo llamado dietilestilbestrol (DES) cuando estaban embarazadas. A estas mujeres a veces se las denomina “hijas DES”. Este medicamento se prescribió en los EE.UU. durante varios años para la prevención de abortos involuntarios.
Los tipos más raros de cáncer vaginal incluyen melanomas (2-3%), observados en la porción inferior o externa de la vagina, sarcomas (2-3%), e incluso tipos más raros, incluyendo células pequeñas, linfomas y carcinoides.
Los cánceres más comunes en la vagina no son tumores “primarios”, sino producto de la metástasis (cánceres que se han propagado desde otro sitio hasta la vagina). Esto puede ser causado por el crecimiento directo de un tumor dentro de la vagina, por ejemplo desde el endometrio, el recto o la vejiga, o desde un sitio distante como las mamas o los ovarios, viajando a través del flujo sanguíneo o del sistema linfático.
¿Estoy en riesgo de cáncer vaginal?
El cáncer vaginal es un cáncer poco frecuente, que representa sólo el 1% de todos los tumores ginecológicos. Típicamente es una afección que afecta a mujeres mayores, con una edad promedio de 60 años en el momento del diagnóstico. Casi la mitad de los casos se diagnostican en mujeres mayores de 70 años de edad. Los adenocarcinomas de la vagina, particularmente la variante de células claras mencionada anteriormente, pueden observarse en mujeres jóvenes y están asociados con la exposición al medicamento DES en el útero materno.
El cáncer de células escamosas de la vagina se asocia con ciertas cepas de alto riesgo del virus del papiloma humano (VPH). De hecho, tener un diagnóstico de cáncer cervical, que también es causado por cepas de alto riesgo de VPH, es un factor de riesgo importante para desarrollar cáncer vaginal.
El VPH es una enfermedad de transmisión sexual increíblemente común en la población. La mayoría de los hombres y mujeres en edad universitaria han estado expuestos al virus, aunque en la mayoría de los casos el sistema inmunológico inactiva o elimina el virus del cuerpo. Existen más de 100 subtipos diferentes, o cepas del VPH, Sólo ciertos subtipos son oncogénicos o capaces de causar cáncer. Algunas cepas causan verrugas genitales, pero no son oncogénicas. La infección normalmente no causa ningún síntoma y sólo puede detectarse cuando la mujer obtiene un resultado anormal en la prueba de papanicolau o una prueba de VPH. Es importante saber que sólo un porcentaje muy pequeño de las mujeres que tienen una cepa de alto riesgo desarrollará el cáncer causado por el virus. Tener VPH no significa que la mujer tendrá cáncer.
Las mujeres que han tenido múltiples parejas sexuales, que han comenzado a tener relaciones sexuales a una edad temprana, o han tenido compañeros sexuales que se consideran de alto riesgo tienen un mayor riesgo de desarrollar cáncer relacionado con el VPH.
Fumar también se considera un factor de riesgo, ya que está vinculado a una incapacidad del sistema inmunológico para eliminar la infección por VPH. Por tanto los fumadores son más propensos a desarrollar infecciones crónicas que pueden conducir al cáncer. La irritación vaginal crónica también se ha relacionado con algunos casos.
Exposición al dietilestilbestrol (DES)
Este fue el primer estrógeno sintético que se administró a mujeres embarazadas en los Estados Unidos desde 1938-1971 porque se creía que podía prevenir abortos y promover “embarazos saludables”. Lamentablemente se encontró que el medicamento no sólo no prevenía los problemas asociados al embarazo, sino que también causaba problemas de salud en las mujeres y sus hijos. Se demostraron efectos perjudiciales en hijos de ambos sexos, pero el riesgo de cáncer solo se ha observado en la descendencia femenina.
Las hijas DES corren el riesgo de desarrollar una forma rara de cáncer vaginal o cervical, llamado adenocarcinoma de células claras, a una edad temprana, típicamente antes de los 20 años. Aunque el riesgo es 40 veces el de alguien que no está expuesto al DES, esto se traduce en 1 de cada 1000 mujeres expuestas, por lo que sigue siendo una ocurrencia rara. Además tienen un mayor riesgo de cáncer de mama, por lo que deben tener mamografías anuales comenzando a más tardar a los 40 años de edad.
Otros factores que pueden aumentar el riesgo de cáncer vaginal incluyen un diagnóstico previo de cáncer de cuello uterino o displasia cervical y el estado seropositivo.
¿Cómo puedo prevenir el cáncer vaginal?
Es posible reducir el riesgo de desarrollar cáncer vaginal evitando la exposición al VPH y el hábito de fumar. La prueba de Papanicolau puede detectar signos tempranos de cáncer vaginal, por lo que se recomienda realizar este examen regularmente (cada 1-2 años dependiendo de la edad y el estado de salud).
¿Cuáles son los signos del cáncer vaginal?
El síntoma más común es el sangrado vaginal indoloro, sin relación con los períodos menstruales. El sangrado después del coito también puede ser un signo de cáncer vaginal. El sangrado vaginal en una mujer posmenopáusica es preocupante y debe ser evaluado rápidamente. Otros síntomas pueden incluir secreción vaginal y relaciones sexuales dolorosas. En los cánceres vaginales más avanzados, también puede haber síntomas intestinales como presencia de sangre en las heces, movimientos intestinales dolorosos o estreñimiento debido a la invasión del tumor en el recto. Los cánceres vaginales pueden propagarse localmente a la vejiga causando dolor o dificultad para orinar.
¿Cómo se diagnostica el cáncer vaginal?
Uno de los pasos más importantes en la evaluación ginecológica de una paciente es realizar un examen pélvico adecuado. El médico examina el útero, los ovarios, las trompas de Falopio y la vagina sintiendo las áreas con las manos, al mismo tiempo que examina visualmente. La vejiga y el recto también deben ser evaluados en busca de cualquier anormalidad.
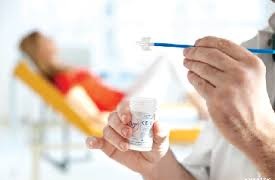
Se debe realizar una prueba de Papanicolau, donde se raspa el exterior del cuello uterino y la vagina para tomar las muestras que serán sometidas a un análisis microscópico. Incluso si el diagnóstico sospechoso es cáncer vaginal, el Papanicolaou es especialmente importante para descartar el cáncer cervical, que es mucho más común que el cáncer vaginal. Hasta el 20% de los cánceres vaginales se encuentran incidentalmente durante el cribado del cáncer cervical.
Cuando es necesario se realiza un procedimiento llamado colposcopia, donde el médico inserta un dispositivo con lentes de aumento en la vagina para visualizar mejor el cuello uterino y el interior de la vagina. Cualquier área sospechosa en el cuello del útero o las paredes vaginales debe ser biopsiada y enviada para análisis microscópico. Si se observa un área sospechosa debe ser probada aplicando una solución diluida de ácido acético en esa región. Las áreas anormales se vuelven típicamente blancas, haciéndolas más fáciles de identificar y de biopsiar.
¿Cómo se clasifica el cáncer vaginal?
Una vez que se confirma el diagnóstico, el cáncer vaginal es estadificado. La estadificación ayuda al proveedor a entender mejor el pronóstico y decidir qué opciones de tratamiento sería mejor para cada paciente. A diferencia de muchos tipos de cáncer, el cáncer vaginal se clasifica basándose en los resultados del examen físico, pruebas de radiología y las biopsias. Esto se conoce como “estadificación clínica” y se utiliza porque muchas mujeres con cáncer vaginal no se someten a una cirugía como primer método de tratamiento.
Con el fin de guiar el tratamiento y ofrecer información sobre el pronóstico, el cáncer vaginal se organiza en cuatro grupos diferentes. El sistema de estadificación utilizado para el cáncer vaginal es el sistema FIGO (Federación Internacional de Ginecólogos y Obstetras). También se utiliza el sistema de metástasis de ganglios tumorales, que describe el tamaño y la invasión local del tumor, si hay ganglios linfáticos y si se ha diseminado a otras áreas más distantes del cuerpo. Teniendo esto en cuenta se establecen 4 etapas, con la etapa I para denotar la enfermedad más limitada y con la etapa IV para denotar la enfermedad más avanzada.
¿Cómo se trata el cáncer vaginal?
La cirugía, la radioterapia y la quimioterapia son las opciones de tratamiento típicas, y pueden usarse como terapias de modalidad única o en combinación.
No hay un tratamiento “estándar” para el cáncer vaginal y el plan de tratamiento de cada mujer debe basarse en su caso particular. Las opciones adoptadas para el tratamiento deben tomar en cuenta la etapa de la enfermedad, la edad del paciente, su historia médica, preferencias personales, entre otros factores.
Se puede realizar una cirugía para eliminar cualquier parte o toda la vagina. Generalmente las pacientes con lesiones pequeñas en la vagina superior son los mejores candidatos para la cirugía. Esto puede incluir la histerectomía y la extirpación de la vagina y ganglios linfáticos locales. En muchos casos la radioterapia es una alternativa a la cirugía. En algunas pacientes puede administrarse la quimioterapia antes de la cirugía para reducir el tumor antes de su extracción. Las mujeres que se someten a una vaginectomía pueden ser candidatas para la reconstrucción vaginal. El cirujano crea un canal vaginal usando piel o músculo tomado de otra área del cuerpo.
La radioterapia utiliza rayos de alta energía para matar las células cancerosas. Es el tratamiento de elección para la mayoría de los pacientes con cáncer vaginal invasivo, especialmente en etapa II y superior. Se puede administrar como radiación de haz externo, braquiterapia, o más a menudo una combinación de ambos. Ocasionalmente la braquiterapia se aplican “semillas” de radioisótopos a través de tubos de plástico finos directamente en el área cancerosa) puede usarse sola en pequeños cánceres ubicados en la parte superior de la vagina. Cuando la paciente tiene una recurrencia después de la radiación, la cirugía es el tratamiento de elección.
Por su parte la quimioterapia usa medicamentos para matar las células cancerosas. Dada la relativa rareza de esta enfermedad, no hay datos aleatorios de ensayos clínicos que apoyen el uso de la quimioterapia junto con la radiación. Sin embargo dados los múltiples estudios en cáncer de cuello uterino que muestran mejores resultados con la combinación, en comparación con la radiación sola, muchos especialistas recomiendan el uso de la radioterapia concurrente y la quimioterapia basada en cisplatino para pacientes con cáncer vaginal de alto riesgo. Otros medicamentos de quimioterapia que se utilizan en el tratamiento del cáncer vaginal incluyen carboplatino, fluorouracilo, paclitaxel y docetaxel. La quimioterapia también se puede utilizar para controlar la enfermedad recurrente o extendida.
Efectos secundarios del tratamiento para el cáncer vaginal
Muchos de los efectos secundarios de la cirugía y la radiación se producen debido a la proximidad de la vejiga y el recto a la vagina. Debido a esa proximidad, estos órganos pueden ser dañados durante la cirugía o la radiación. Los efectos secundarios de la radiación pueden incluir irritación del intestino y la vejiga, lo que resulta en diarrea y aumento de la frecuencia o la urgencia de los movimientos intestinales y micción. Normalmente todo se resuelve en unas pocas semanas después de terminar el tratamiento, aunque puede convertirse en una preocupación a largo plazo para algunas mujeres.
La radiación puede provocar la formación de tejido cicatricial en la vagina, causando sequedad y pérdida de elasticidad. También puede ocurrir cierto encogimiento de la vagina y de la abertura vaginal. La cicatrización del tejido vaginal puede resultar en “adherencias” o áreas donde se forma tejido cicatricial, sellando juntos los lados de la vagina. Obviamente eso puede impedir la realización de exámenes vaginales y la práctica de relaciones sexuales placenteras. Raramente puede formarse una conexión entre la vejiga o el recto y la vagina (también conocida como fístula), que permite el paso de heces u orina dentro de la vagina.
El daño al sistema linfático en la zona, por radiación o cirugía para extirpar los ganglios linfáticos, puede conducir a una inflamación crónica llamada linfedema en cualquier momento después del tratamiento. Es muy importante notificar al médico si se desarrolla hinchazón en las piernas o en la pelvis.
Después del tratamiento para el cáncer vaginal, la paciente será evaluada de forma regular por su médico. Tendrá un examen pélvico y una prueba de Papanicolaou cada 3-6 meses durante los primeros 5 años y menos frecuentemente después.
El miedo a la recurrencia, las relaciones y los problemas de salud sexual, el impacto financiero del tratamiento del cáncer, las cuestiones de empleo y las estrategias de afrontamiento son problemas emocionales y prácticos comunes que experimentan los sobrevivientes al cáncer. El equipo de atención médica puede identificar los recursos para el apoyo y la gestión de estos desafíos, durante y después del cáncer.
¿Qué sucede a continuación, cómo volver a la normalidad, qué se debe saber y hacer para vivir sano en lo adelante? Buscar información y apoyo puede ser un primer paso para educarse acerca de cómo gestionar la vida después del cáncer.
.