Campylobacteriosis (CIE-10 a04.5)
Es una zoonosis ampliamente difundida y una de las causas más frecuentes de diarrea aguda desde su identificación como productor de esta patología en 1975, producida por Campylobacter spp., bacilo gram negativo, con forma de S o circular, flagelado, microaerofílico. Campylobacter jejuni es el principal agente. Otras especies involucradas en la enfermedad humana son Campylobacter laridis y Campylobacter fetus subespecie fetus. La temperatura óptima de desarrollo de Campylobacter jejuni es 42° C, no crece por debajo de 30° C. La dosis infectante tiene un amplio rango 500-106 microorganismos.
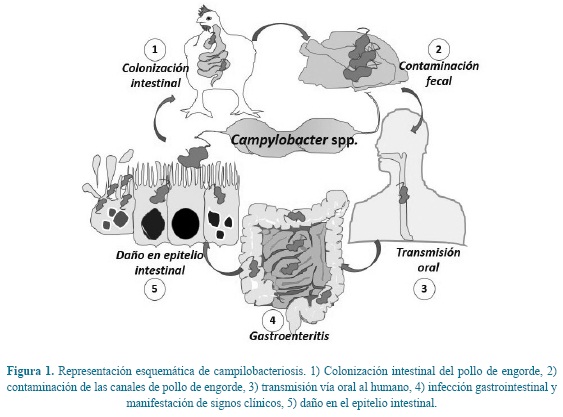
El reservorio está constituido por los animales domésticos (aves de corral, vacunos, ovinos, porcinos, equinos, perros y gatos) en los que Campylobacter jejuni es un comensal del tracto digestivo al igual que en los animales salvajes. La carne de las aves de corral habitualmente está contaminada. La transmisión ocurre por el consumo de alimentos crudos o insuficientemente cocidos, agua y crustáceos contaminados. También se puede transmitir por contacto con animales infectados y persona a persona. En los climas templados la mayor incidencia se observa a final del verano y comienzo del otoño. Los grupos de edad más afectados son menores de 1 año y adultos jóvenes en los países desarrollados y mayores de 5 años en los países en desarrollo. La relación infección asintomática/enfermedad es 2/1.
La campilobacteriosis es una enfermedad infecciosa ocasionada por bacterias del género Campylobacter. La mayoría de las personas que enferman con campilobacteriosis contraen diarrea, calambres, dolor abdominal y fiebre dentro de 1 a 5 días después de la exposición al organismo. La diarrea puede ser sanguinolenta y puede ir acompañada de náusea y de vómitos. La enfermedad dura típicamente una semana. Algunas personas que son infectadas con Campylobacter no tienen ningún síntoma. En las personas con sistemas inmunológicos comprometidos, el Campylobacter se propaga ocasionalmente a la corriente sanguínea y ocasiona una grave infección que pone en peligro la vida. El Campylobacter es la causa bacteriana más común de la enfermedad diarreica en los Estados Unidos. Prácticamente todos los casos ocurren en eventos aislados y esporádicos, no como parte de brotes grandes.
La Vigilancia activa por medio de un sistema de vigilancia especial denominado FoodNet indica que alrededor de 15 casos por cada 100,000 personas en la población, son diagnosticados cada año. Mucho más casos pasan sin diagnosticar o sin notificar y se estima que la campilobacteriosis afecta a más de 1 millones de personas cada año, o 0,5% de la población. La campilobacteriosis ocurre mucho más frecuentemente en los meses de verano que en el invierno. El organismo se aísla de lactantes y jóvenes adultos con más frecuencia que en otros grupos de edades y de los varones con más frecuencia que de las mujeres. Aunque el Campylobacter no causa por lo común la muerte, se ha estimado que 500 personas con infecciones de Campylobacter pueden morir cada año.
El organismo Campylobacter es en realidad un grupo de bacterias de configuración espiral que pueden causar enfermedad en los seres humanos y los animales. La mayor parte de la enfermedad en los seres humanos es ocasionada por una especie, llamada Campylobacter jejuni, pero 1% de los casos humanos de Campylobacter son ocasionados por otra especie. Campylobacter jejuni crece bien a temperatura del cuerpo de un ave y parece bien adaptada a las aves, que la transportan sin enfermar. La bacteria es frágil. No puede tolerar la deshidratación y puede destruirse mediante oxígeno. Crece sólo si existe menos oxígeno que la cantidad atmosférica en el entorno. La congelación reduce el número de bacterias de Campylobacter que se hallan presentes en la carne cruda.
Muchas clases diferentes de infecciones pueden ocasionar diarrea y diarrea sanguinolenta. Los médicos pueden buscar causas bacterianas de diarrea pidiendo a un laboratorio que efectúe un cultivo de una muestra de heces de una persona enferma. El diagnóstico del Campylobacter requiere procedimientos especiales de cultivo en laboratorio, que quizás los médicos necesiten pedir específicamente. Prácticamente todas las personas infectadas con Campylobacter se recuperarán sin ningún tratamiento específico. Los pacientes deberían beber suficientes líquidos en tanto dura la diarrea. En los casos más agudos, pueden utilizarse antibióticos tales como eritromicina o una fluoroquinolona, y pueden acortar la duración de los síntomas si se les da pronto después de manifestarse la enfermedad. Su médico tomará la decisión si necesita administrar antibióticos. La mayoría de las personas que adquieren campilobacteriosis se recuperan completamente dentro de 2 a 5 días, aunque algunas veces la recuperación puede llevar hasta 10 días. En raras ocasiones, pueden resultar de la infección con Campylobacter algunas consecuencias a largo plazo. Algunas personas pueden tener artritis como consecuencia de la campilobacteriosis; otras pueden adquirir una enfermedad rara que afecta a los nervios del cuerpo a partir de varias semanas después de la enfermedad diarreica.
Esta enfermedad, llamada síndrome de Guillain-Barré, ocurre cuando el sistema inmunológico de la persona recibe "instrucciones" de que ataque a los nervios propios del cuerpo y puede conducir a parálisis que dura varias semanas y de ordinario requiere atención intensiva. Se estima que aproximadamente 1 de cada 1,000 casos notificados de campilobacteriosis conducen al síndrome de Guillain-Barré. Hasta 40% de los casos de síndrome de Guillain-Barré en los Estados Unidos pueden haber sido desencadenados por la campilobacteriosis. La campilobacteriosis ocurre de ordinario en casos únicos y esporádicos, pero también puede ocurrir en brotes, cuando un número de personas enferman todas a la vez. La mayoría de los casos de campilobacteriosis están asociados con la manipulación de pollos crudos o la ingestión de carne de pollo cruda o no cocinada suficientemente. Un número muy pequeño de organismos Campylobacter (menos de 500) pueden ocasionar la enfermedad en los seres humanos. Incluso una gota de jugo de carne de pollo cruda puede infectar a una persona. Una forma de infectarse ocurre cuando se corta carne de pollo en una madera de cortar y luego se utiliza la madera de cortar sin lavarla, o el utensilio, para preparar legumbres u otro alimento crudo o ligeramente cocinado.
El organismo Campylobacter procedente de la carne cruda puede propagarse a los otros alimentos. El organismo no se propaga por lo general de una persona a otra, pero esto puede ocurrir si la persona infectada es un niño pequeño o está produciendo un gran volumen de diarrea. Los brotes más grandes debidos al Campylobacter no están asociados de ordinario con pollo crudo sino que usualmente están relacionados con el consumo de leche no pasteurizada o agua contaminada. Los animales también pueden infectarse y algunas personas han adquirido su infección de contacto con las heces infectadas de un perro o gato enfermo. Muchas bandadas de pollos son infectadas silenciosamente por el Campylobacter; es decir, los pollos son infectados con el organismo pero no muestran signos de enfermedad. El Campylobacter puede propagarse fácilmente de un ave a otra a través de una fuente común de agua o mediante contactos con heces infectadas.
Cuando se sacrifica un ave infectada, el Campylobacter puede transferirse de los intestinos a la carne. Más de la mitad de los pollos crudos en los mercados de los Estados Unidos tienen Campylobacter. El Campylobacter también se halla presente en los órganos internos, especialmente el hígado. La leche no pasteurizada puede contaminarse si la vaca tiene una infección con Campylobacter en la ubre o si la leche se contamina con estiércol. El agua de superficie y las corrientes de montaña pueden contaminarse con heces infectadas de vacas o aves silvestres. Esta infección es común en el mundo en desarrollo y quienes viajan a otros países también se hallan sometidos a riesgos de contraer la infección con Campylobacter. Hay algunas prácticas simples de manipulación de alimentos para prevenir las infecciones con Campylobacter. Los médicos que diagnostican la campilobacteriosis y los laboratorios clínicos que identifican este organismo deberán notificar sus resultados al departamento de salud local. Si muchos casos ocurren al mismo tiempo, esto puede significar que muchas personas se vieron expuestas a un artículo alimenticio contaminado común o a una fuente de agua que pudiera aún estar disponible para infectar a más personas.
Cuando ocurren brotes, las actividades de educación de la comunidad pueden dirigirse a técnicas adecuadas de manipulación de alimentos, especialmente mediante la cocción de toda la carne de pollo y otros alimentos de origen animal, y prácticas de higiene de la cocina de sentido común. Algunos datos indican que el Campylobacter puede propagarse a toda una bandada de pollos a través del agua que beben. El proporcionar fuentes de agua limpia y clorinada para los pollos pudiera prevenir las infecciones con Campylobacter en las bandadas de pollos y de esta forma disminuir la cantidad de carne contaminada que llega al mercado. Cocine bien todos los productos de aves. Asegúrese de que la carne está cocinada en todos sus lados (ha dejado de estar rosada), que los jugos salen claros y que el interior se ha cocinado a 77° C para la carne de la pechuga y 82° C para la carne de muslo. Si se le sirve carne de pollo insuficientemente cocinada en un restaurante, devuélvase para que la cocinen mejor.
Lávese las manos con jabón después de manipular alimentos crudos de origen animal y antes de tocar ninguna otra cosa. Evite la contaminación cruzada en la cocina: Utilice diferentes tableros de cortar para los alimentos de origen animal y otros alimentos. Limpie cuidadosamente todos los tableros de cortar, la parte superior de los mostradores y los utensilios con jabón y agua caliente después de preparar alimentos crudos de origen animal. Evite consumir leche no pasteurizada o agua de superficie no tratada. Asegúrese de que las personas que tienen diarrea especialmente los niños, se laven las manos con cuidado y con frecuencia utilizando jabón para reducir el riesgo de propagación de la infección. Lávese las manos con jabón después de entrar en contacto con heces de mascotas o animales domésticos.
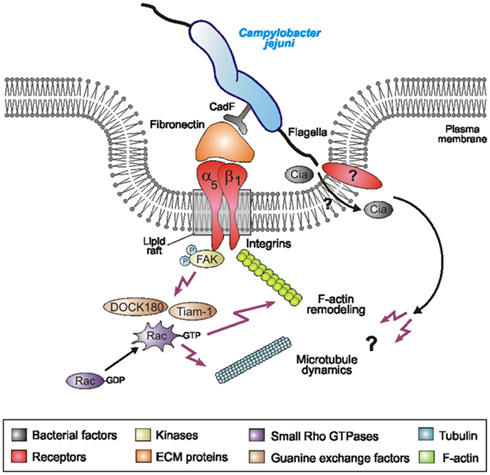
Campylobacter spp. alcanza el intestino delgado, se multiplica en la bilis lo que ayuda a la colonización de la primera porción del intestino delgado, se adhiere e invade la mucosa. También afecta yeyuno, íleon y colon asimismo provoca bacteriemia. El período de incubación varía de 1 a 7 días y estaría relacionado con la dosis inóculo. El período de invasión o prodrómico dura 12-24 horas y tiene síntomas inespecíficos (cefalea, mialgias, fiebre y malestar). El período de estado se inicia con la diarrea acuosa (secretora) o sanguinolenta que puede alcanzar 10 deposiciones/día y dolor abdominal. Persisten la fiebre y el malestar. En la colitis aguda los síntomas son fiebre constante o con un pico diario, dolor cólico abdominal, diarrea inicialmente acuosa y luego sanguinolenta y tenesmo. Las complicaciones locales son abscesos de las criptas y granulomas. Alrededor del 1 % de los pacientes desarrolla bacteriemia. En la embarazada puede provocar aborto. Evoluciona en 1 día - 2 semanas, alrededor del 20 % de los pacientes recaen durante varias semanas. Las personas viviendo con HIV/SIDA tienen cuadros más graves y mayor frecuencia de localizaciones extraintestinales. Se ha descrito la relación entre el síndrome de Guillain- Barré asociado a la infección por Campylobacter jejuni. (Estaría relacionado con el ácido siálico similar a los gangliósidos que se encuentran en algunas cepas).
El adecuado manejo del aporte hidroelectrolítico es fundamental (agua y glucosa, sales de rehidratación) y en las formas graves la hidratación parenteral inicial. La enfermedad no requiere tratamiento antibiótico de rutina. Este queda limitado a huéspedes especiales (gestantes, inmunocomprometidos) y puede considerarse en las personas inmunocompetentes con diarrea sanguinolenta o empeoramiento de los síntomas que duran más de una semana. Campylobacter jejuni es sensible a los macrólidos, aminoglucósidos, nitrofuranos, carbapenemes, clindamicina y resistente a penicilina, cefalosporinas, rifampicina y vancomicina. La sensibilidad a otros quimio antibióticos debe ser evaluada localmente (ampicilina, tetraciclinas, trimetoprima-sulfametoxazol, quinolonas fluoradas). El tratamiento de elección es con eritromicina y ha demostrado un claro beneficio acortando la evolución de la enfermedad diarreica.
Carbunco o Carbunclo (CIE - 10 a22)
El carbunco es una zoonosis con endemicidad variable en las regiones en desarrollo. También se le denomina ántrax, pústula maligna, grano malo, charbon, edema maligno, enfermedad de los cardadores de lana, enfermedad de los traperos, entre otras. El agente causal, Bacillus anthracis, es una de las armas del bioterrorismo. Fue empleado para el ganado por los alemanes durante la primera guerra mundial. En el terrorismo biológico este microorganismo es de alta prioridad por la repercusión negativa en la sociedad determinada por: la posibilidad de producción, la fácil diseminación por sus características y la letalidad muy elevada en la forma pulmonar. La ocurrencia de casos/brotes urbanos puede causar disrupción social y pánico. La utilización de B. anthracis tendría un impacto importante y prolongado en el tiempo tanto en salud como en economía.
Bacillus anthracis; bacilo gram positivo capsulado no móvil, esporulado (la espora mide de 1 a 5 µm). Los factores de virulencia son la cápsula polipeptídica antifagocítica y dos exotoxinas binarias que resultan de la unión de tres proteínas: antígeno protector, factor letal y factor edema (adenilciclasa calmodulina dependiente). El antígeno protector combinado con el factor letal constituyen la toxina letal del ántrax y el antígeno protector combinado con la proteína factor edema constituyen la toxina edema. Los plásmidos que determinarían las síntesis de las proteínas son, pX01 (complejo enzimático y los reguladores de la transcripción) y pX02 (síntesis de la cápsula). Los esporos pueden persistir en el suelo hasta 30 años. El reservorio está constituido por los animales enfermos o muertos (herbívoros domésticos y salvajes) y sus subproductos (cuero, lana, cerda, harina de hueso) y medio ambiente contaminado (suelo). Las aves de rapiña que se alimentan de carroña infectada pueden diseminar el microorganismo de una zona a otra. El ser humano fallecido como consecuencia de la enfermedad constituye un reservorio. La enfermedad en su forma zoonótica es endémica, con incidencia variable, en la zonas agrícolas y ganaderas en los países en desarrollo. Entre veinte y treinta casos por año son notificados en Argentina.
En las ETA(s) la vía de transmisión es digestiva por la ingestión de esporas a punto de partida de carne o por la vía mano contaminada - boca, aunque es rara. Otras vías son: percutánea (a partir de animales enfermos, cuero, etc.). La más frecuente es la respiratoria por la inhalación de esporas a partir de la manipulación de animales o sus derivados, por tierra o por aerosoles accidentales generados en investigaciones o por bioterrorismo (mediante sobres, paquetes, etc.). El contagio interhumano de carbunco es excepcional. Raramente puede ocurrir reinfección. Una vez ingresados al organismo las esporas de B. anthracis infectan los macrófagos, germinan y se multiplican tanto en la puerta de entrada como en los ganglios linfáticos satélites. La proliferación en los ganglios produce toxemia creciente y bacteriemia con recuentos de 107-108 microorganismos/ml. El antígeno protector es activado por proteasas del huésped en la sangre y en la superficie de las células eucariotas y la eliminación de un segmento de 20kDa expone un sitio de unión para el factor letal y el factor edema. Las exotoxinas así constituidas alcanzan el citoplasma por endocitosis. La toxina edema convierte el ATP en AMPc y también intervendría en la inhibición de la fagocitosis y la actividad oxidativa de los granulocitos neutrófilos. La toxina letal determina la respuesta en la producción de citoquinas con aumento del factor de necrosis tumoral e interleuquina y la lisis de macrófagos. No hay evidencia del inicio de la respuesta inmune contra las formas vegetativas de B. Anthracis.
El período de incubación tiene una duración variable según la forma de presentación; en la gastrointestinal es de 112 días (habitualmente 25 días). Las formas clínicas son carbunco externo (pústula maligna) y carbunco interno. Este último cursa con fiebre y grave afectación del estado general. En la localización orofaríngea el paciente presenta inicialmente una lesión congestiva y edematosa que al final de la primera semana evoluciona a la necrosis y la ulceración. Hay edema de la base de la lengua, la amígdala o la faringe con disfagia, trastornos de la deglución, adenopatías y edema cervical, tendencia al shock. Es infrecuente. El carbunco intestinal cursa con afectación selectiva del íleon terminal y ciego. El paciente presenta fiebre, náuseas, vómitos, diarrea sanguinolenta rápidamente y en ocasiones, ascitis. Evoluciona como un cuadro de abdomen agudo con shock. La meningitis secundaria ha sido comunicada en todas las formas. Las manifestaciones son: síndrome meníngeo, alteración del estado de conciencia y convulsiones. Es una meningoencefalitis hemorrágica. La letalidad en la forma intestinal alcanza el 50 %. Las medidas fundamentales están dirigidas al control del reservorio:
Vacunación y revacunación cada año del ganado bovino
Tratamiento antibiótico de los animales enfermos y no emplearlos para consumo hasta varios meses después
No debe utilizarse el cuero, la carne ni los huesos del animal expuesto al carbunco
Evitar la contaminación cruzada en la industria
La quimioprofilaxis está indicada después del consumo conocido de carne contaminada. La profilaxis activa se realiza con la vacuna preparada con un filtrado estéril de cultivo microaerofílico de B. anthracis cepa V770-NP1-R (no capsulado, no proteolítico). Se aplica en una serie primaria a 0, 2 y 4 semanas y luego las dosis de refuerzo a los 6, 12 y 18 meses. Está recomendado el uso en personal industrial con riesgo de contacto con los animales infectados o los subproductos y en personal de laboratorio.
Cólera (CIE-10 a001)
El cólera es una de las enfermedades más antiguas del hombre. Las primeras referencias son de Hipócrates y de textos sánscritos. El impacto de la enfermedad en una comunidad ha sido comparado con el de la hambruna y la guerra. Ha provocado pandemias, siendo la ocurrida en el período 1817-1823 la primera documentada. Vibrio cholerae, identificado por Roberto Koch en 1885, es un bacilo gram negativo, móvil por un flagelo polar y aerobio. Tiene dos biotipos: clásico y El Tor con los serotipos. Ogawa, Inaba y raramente Hikojima según el antígeno somático O. Produce varias toxinas: enterotoxina colérica o citotoxina, zonula occludens, enterotoxina accesoria, hemolisina/citolisina. No desarrolla en pH menor de 4,5. La dosis inóculo de V. cholerae en agua es de 103- 106 y en alimentos 102-104.
Vibrio cholerae se distribuye en las áreas con deficiente saneamiento ambiental (provisión de agua segura y eliminación sanitaria de excretas). El reservorio principal es el hombre. Se ha demostrado que los copépodos y otros zooplancton pueden actuar como reservorios. Es endémico, epidémico y pandémico. Es característico en la presentación de las epidemias donde hay varios focos simultáneos. Se encuentra en curso la séptima pandemia que se inició en 1961 en Indonesia y alcanzó el continente americano en enero 1991 que fue provocado por V. cholerae O1 El Tor. Un porcentaje de los casos es producido por Vibrio cholerae O139 y por el biotipo clásico en el mundo. En las áreas endémicas tiene prevalencia estacional con alta incidencia en los meses más cálidos y el grupo de edad más afectado es el de 2-15 años. Todos los grupos de edad son afectados en epidemia. La transmisión es fecal-oral a través de agua y alimentos contaminados (moluscos, pescados consumidos crudos o manipulados de manera no higiénica) y persona a persona. Son factores de riesgo la hipo o aclorhidria, la ancianidad, las cardiopatías y el grupo sanguíneo O. Es de interés epidemiológico que el 74 % de las personas infectadas con Vibrio cholerae clásico y el 93 % de aquellas infectadas con Vibrio cholerae El Tor no presentan síntomas o son mínimos. La portación, sin tratamiento antibiótico, puede prolongarse durante meses.
La epidemia de cólera en la SubRegión Latinoamericana afectó a más de 600000 personas y provocó la muerte a más de 6000. Los mariscos y otros productos del mar crudos o insuficientemente cocidos, las frutas cortadas, los vegetales crudos, las comidas y las bebidas preparadas y vendidas en la vía pública habrían sido la fuente de infección. En febrero 1992 en un vuelo Buenos Aires Los Ángeles se produjo un brote de cólera, donde noventa y siete pasajeros y tripulantes (27,2 %) enfermaron, 17 fueron hospitalizados y uno falleció. El alimento incriminado fue una ensalada con langostinos. Una vez ingerido con el agua o los alimentos Vibrio cholerae pasa la barrera gástrica y coloniza el epitelio del intestino delgado por uno o más factores de adherencia (toxina corregulada del pilus). Produce la enterotoxina colérica o citotoxina que tiene una estructura de dos subunidades (A-B). La subunidad B se une al receptor de la célula (gangliósido GM1) potenciado por una neuraminidasa que produce V. cholerae. La subunidad A tiene acciones enzimáticas en el interior de la célula. La adenilciclasa, que media en la transformación de ATP en AMP cíclico, es el blanco intracelular de la citotoxina. La activación de la adenilciclasa determina tanto el aumento de la concentración intracelular de AMPc como de la secreción de Cl- y la disminución de la absorción de ClNa. La concentración de electrolitos en la luz intestinal determina un gradiente osmótico que causa la acumulación de agua que excede la capacidad de absorción del intestino y se produce la diarrea.
El período de incubación es de 12 horas-5 días, habitualmente 18-40 horas. El comienzo de la diarrea es brusco, las deposiciones son profusas (hasta 1-1,5 l/hora en adolescentes y adultos) y rápidamente toman el aspecto de agua de arroz. La deshidratación es de progresión rápida (moderada severa- shock hipovolémico) y puede llevar a la muerte. El 11 % de las personas infectadas con Vibrio cholerae clásico y el 2 % de las infectadas con Vibrio cholerae El Tor presentan la forma grave y la enfermedad moderada se observa en el 15 % y en el 5 % respectivamente. Las complicaciones son hipoglucemia y fallo renal agudo. La rehidratación es prioritaria. La hidratación de las personas con deshidratación leve/moderada debe hacerse a un ritmo de 500-1.000 ml/hora con soluciones que contengan 20 g/l de glucosa ó 40 g/l de sacarosa ó 50 g de polvo de arroz hervido por litro, 3,5 g/l de cloruro de sodio, 1,5 g/l de cloruro de potasio y bicarbonato de sodio (2,5 g/l) o citrato trisódico deshidratado (2,9 g/l). En la deshidratación moderada/severa se realiza una fase rápida en dos horas por vía intravenosa (50-100 ml/kg/hora) y luego la de mantenimiento. Tan pronto como la condición clínica del paciente así lo permita se utiliza la vía oral con las sales de rehidratación. Para la rehidratación intravenosa se utiliza solución fisiológica, solución Ringer lactato+adición de cloruro de potasio para lograr una concentración de 15-20 mEq/l o la solución 5:4:1 o la solución polielectrolítica. La rehidratación de mantenimiento continúa hasta el cese de la diarrea.
Son fundamentales el saneamiento básico (provisión de agua segura y eliminación sanitaria de excretas) y la educación para la salud referida a los hábitos higiénicos personales y en la manipulación de alimentos. La modificación de algunas prácticas culinarias como la adición de limón, lima o yogur que acidifican el medio y no permite la supervivencia de V. Cholerae. Las medidas de control de foco ante la presentación de casos esporádicos incluyen la visita al hogar y al lugar de trabajo, la anamnesis clínico-epidemiológica, la toma de muestra de heces para estudio microbiológico y la indicación del tratamiento antibiótico de los convivientes y contactos asintomáticos. La profilaxis activa está indicada en viajeros, con factores de riesgo, a áreas endémicas o epidémicas. Puede realizarse con: a- vacuna de células muertas de administración parenteral.
b- vacuna de subunidad B- células enteras muertas de administración oral en 2 dosis. Confiere inmunidad en el 8586 % en las personas que viven en áreas endémicas por 4-6 meses y 50 % durante tres años.
c- vacuna oral viva atenuada CVD 103-HgR en dosis única.
"SOMOS LO QUE HACEMOS REPETIDAMENTE. EXCELENCIA, POR LO TANTO, NO ES UN ACTO SINO UN HÁBITO"
ARISTOTELES
LEGALES: El autor no asume responsabilidad alguna por la descarga, copia, distribución, modificación o alteración de los contenidos publicados, sean propios del mismo o de terceros, los cuales pudieren estar protegidos por Copyright, Derechos de Propiedad Intelectual, Derechos de Autor, o relacionados. La Bibliografía del tema expuesto y el crédito fotográfico está en poder del Autor y no se publica dada su extensión, pero se enviará por mail al interesado que la solicitare debidamente fundamentada.