LAS ENFERMEDADES TRANSMITIDAS POR LOS ALIMENTOS (Parte 3)
Clostridium perfringens (CIE-10 a05.2)
Es una de las ETA(s) de origen bacteriano de mayor impacto. Fue descrita en la década del 40. Clostridium perfringens, bacilo capsulado gram positivo, anaerobio. La tipificación de las 13 toxinas que produce permite clasificar a C. perfringens en cinco tipos (A-E). Los patógenos humanos son A y C. La toxina alfa (lecitinasa) es producida en mayor cantidad por C. perfringens tipo A. La toxina beta (necrosante y termolábil) es producida por C. perfringens tipo C. La ETA es habitualmente causada por C. perfringens tipo A y ocasionalmente por el tipo C. Las esporas sobreviven a la cocción y cuando el alimento pierde temperatura se desarrollan. La temperatura óptima en la carne es 43º- 47ºC y el tiempo de generación 10-12 minutos. Tiene distribución universal. El reservorio lo constituyen el suelo y el tubo digestivo del hombre (103-108 / g heces) y de los animales (bovinos, porcinos, aves y peces).
Los brotes ocurren durante todo el año con un ligero aumento en verano. Los alimentos fuente de infección son las carnes cocidas que se conservan a temperatura ambiente y con menor frecuencia los vegetales. La tasa de ataque es elevada 50-60 %. La mayoría de los brotes estuvieron asociados a comidas en restaurantes e instituciones, son infrecuentes los brotes en el hogar. Es necesaria la ingestión de alimentos que contengan 108 UFC/g productoras de citotoxina. Esta se une a un receptor del ribete en cepillo y altera la bomba de calcio lo cual resulta en un aumento de la permeabilidad celular con pérdida de iones y metabolitos. Se producen cambios en las funciones metabólicas celulares, daño y lisis celular. El período de incubación es de 7-15 horas (rango 6-24 horas). El período de estado cursa con diarrea líquida y dolor abdominal. Otras manifestaciones son náuseas (25 %), fiebre (24%) y vómitos (9 %). Se autolimita en 6-24 horas. La enteritis necrotizante afecta un segmento del intestino delgado (lesiones aisladas o masivas), habitualmente el yeyuno. Se presenta con dolor abdominal superior, vómitos y distensión. Se agregan diarrea sanguinolenta, signos de obstrucción y shock. La letalidad es elevada (15-45 %) cuando se produce el compromiso de extensos segmentos. Se recomienda:
a- refrigerar la carne una vez cocida (para evitar el desarrollo bacteriano) si no es servida inmediatamente.
b- cuando se recalienta deben lograrse temperaturas interiores mayor de 75ºC antes de servir.
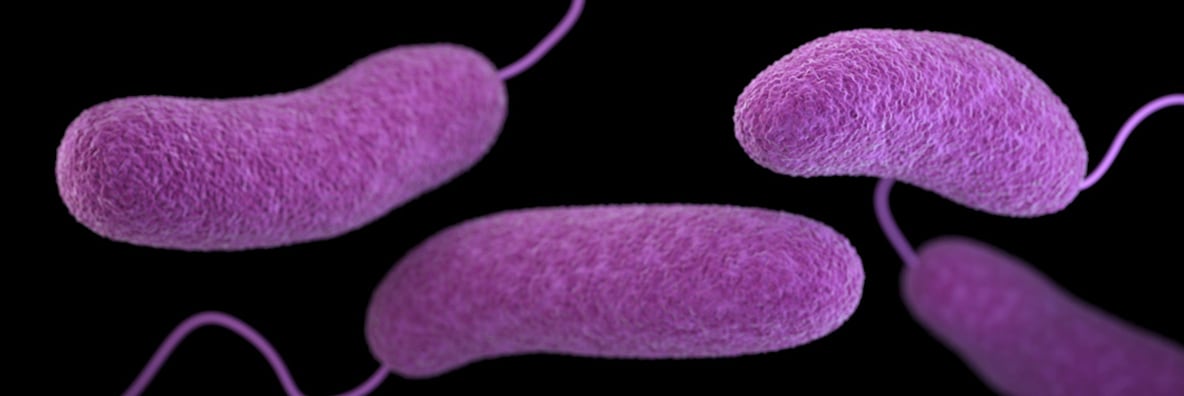
Es una enfermedad diarreica aguda frecuente en las áreas costeras. Vibrio parahaemolyticus es halofílico. Se han identificado 20 grupos de antígeno O y alrededor de 60 antígenos K. Algunas cepas aisladas son no tipables para el antígeno K. Algunas cepas producen una hemolisina termoestable o hemolisina de Kanagawa que ha sido relacionada con la virulencia. En los productos marinos el tiempo de generación es 12-18 minutos. Tiene distribución mundial. El reservorio está constituido por las costas marinas, los sedimentos, el plancton, los peces y crustáceos (almejas, ostras, cangrejos, camarones). El número de microorganismos varía según la temperatura del agua, la salinidad y el tipo de plancton. Las mayores concentraciones se registran en verano y en aguas de salinidad intermedia. La transmisión es por la ingestión de productos marinos contaminados crudos o insuficientemente cocidos.
En el hombre la portación asintomática es breve. La susceptibilidad es universal. No están aclarados los mecanismos de adherencia, el rol de la hemolisina termoestable para causar diarrea ni de la vibrioferrina. El período de incubación es de 4-30 horas. Las manifestaciones del período de estado son diarrea y dolor abdominal. En alrededor del 25 % de los casos hay náuseas, vómitos y fiebre. Es una enfermedad autolimitada en 3-7 días. En las formas graves se presenta tenesmo y las deposiciones son acuosas con moco y sangre. Es fundamental el aporte hidroelectrolítico por vía oral (soluciones de rehidratación) o parenteral en las formas graves. En éstas últimas podría considerarse el tratamiento antibiótico (doxiciclina o ciprofloxacina). La educación de los consumidores y manipuladores es clave para prevenir la ocurrencia de la enfermedad. Deben tenerse en cuenta:
Evitar el consumo de mariscos crudos.
Cocer los mariscos a temperatura de 70ºC durante 15 minutos.
Evitar la contaminación cruzada con otros mariscos crudos, utensilios o mesadas.
No utilizar agua de mar.
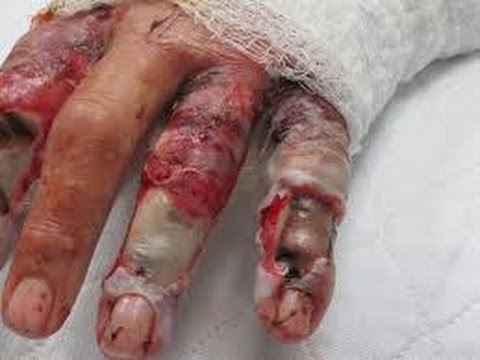
La primera descripción corresponde a Hipócrates. Es la infección por Vibrio spp. que causa la mayor letalidad. Vibrio vulnificus también es halofílico. Diez serotipos capsulares han sido identificados y los asociados a la enfermedad humana son el 2 y el 4 mientras que en las muestras del medio ambiente el 85 % corresponden a los serotipos 3 y 5. La enfermedad ha sido reconocida en el sudeste asiático, el Mediterráneo y Estados Unidos. El reservorio está constituido por las costas marinas, los sedimentos, el plancton, los peces y los crustáceos (ostras, cangrejos, almejas). El número de microorganismos varía según la temperatura del agua, la salinidad y el tipo de plancton. Alcanza concentraciones suficientes para causar enfermedad en los meses de temperaturas más altas. Los factores de riesgo para la ocurrencia de la enfermedad son cirrosis, otras enfermedades hepáticas, inmunocompromiso y sobrecarga de hierro.
Enferma sólo uno de los comensales de un mismo lote de productos marinos (ostras, en general). En los Estados Unidos se identifican alrededor de 50 casos/año. El polisacárido capsular es clave para iniciar la infección. Otros factores de virulencia son: hierro, endotoxinas y compuestos extracelulares (hemolisina, proteasa, hialuronidasa, colagenasa, etc.) El período de incubación es de 7 horas-3 días. En el período de estado se presentan la infección de piel y partes blandas y la septicemia. La enfermedad diarreica es rara. El comienzo es brusco, con fiebre, escalofríos, náuseas e hipotensión. La presentación de lesiones metastásicas cutáneas eritematosas ocurre dentro de las 36 horas. Tienen una evolución rápida a vesículas o ampollas con contenido hemorrágico y a la necrosis. Vibrio vulnificus puede infectar heridas que están expuestas a aguas contaminadas, causando una celulitis necrótica y bacteriemia. La letalidad es del 30-50 %.
El tratamiento específico se realiza con tetraciclinas (primera elección). Las drogas alternativas son cefotaxima y ciprofloxacina. En la infección de heridas habitualmente es necesario, además, el tratamiento quirúrgico (drenaje, desbridamiento). La única medida efectiva es educar a las personas con enfermedad de base respecto al consumo de productos marinos: éstos deben estar adecuadamente cocidos (15 minutos a 70ºC) y sin contaminación cruzada (por contacto con otros mariscos crudos, utensilios, mesadas o agua de mar). Otros vibriones infectivos descritos en ETA(s), son: Vibrio fluvialis y Vibrio alginolyticus, que si bien no revisten la gravedad de los anteriores, comparten la misma epidemiología, patogenia y procederemos con los mismos consejos sobre su prevención.
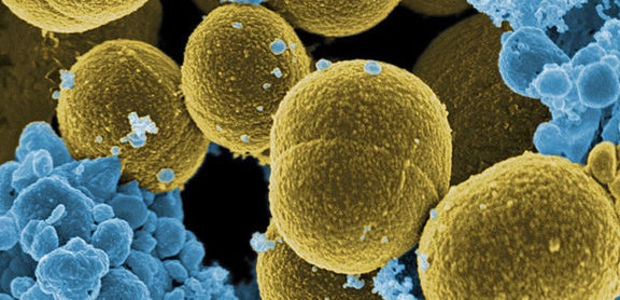
La Toxiinfección estafilocócica es una de las ETA(s) más frecuentes en el mundo. En 1914 fue identificada la toxina que determina la enfermedad. Staphylococus aureus es un coco gram positivo con superantígenos tóxicos y hemolisina. Entre los primeros se han identificado varios tipos de enterotoxinas (SEs, SEA, SEB, SEC, SED, SEE). S. aureus es muy resistente en el medio ambiente y sobrevive durante períodos prolongados aún en ambientes secos. La enterotoxina termoestable de Staphylococcus aureus es responsable de las ETA(s). La dosis de toxina que provoca enfermedad es 1-5 ug/g alimento. El género Staphylococcus está constituido por diecinueve especies y se diferencian de otros géneros de la familia, en base al contenido de guanina y citosina (G + C) en el DNA, composición de la pared celular y su habilidad de crecer anaeróbicamente y fermentar la glucosa bajo esas condiciones. El crecimiento ocurre en un amplio rango de temperatura 6,5 a 50ºC, siendo el óptimo 30-40ºC. Los Staphylococcus son microorganismos que viven en estrecha relación con el hombre y la gran mayoría de las cepas son potencialmente capaces de causar enfermedad.
Staphylococcus aureus es un microorganismo fácilmente destruído por tratamientos térmicos con altas temperaturas y por todos los agentes sanitizantes. Por lo cual la presencia de esta bacteria o sus toxinas en alimentos procesados o en equipos, generalmente indica falta de sanitización o contaminación cruzada. Aunque el género Staphylococcus está integrado por un amplio número de especies con posibilidad de producir enterotoxinas es indudable que es con mucho la que presenta un mayor porcentaje de cepas enterotoxigénicas y por lo tanto productoras de intoxicaciones por alimentos. La presencia de estafilococos en alimentos puede deberse a una procedencia endógena como consecuencia de infecciones de origen animal, o exógena, a partir de manipuladores fundamentalmente. La investigación de los brotes de intoxicación estafilocócica diagnosticadas en los últimos años señala que la procedencia humana de estos procesos es más frecuente que la animal.
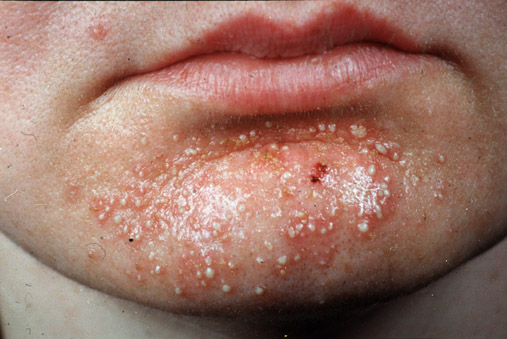
El hombre es el principal reservorio de S. aureus que se encuentra en la piel y en las vías respiratorias superiores. La contaminación de los alimentos ocurre por contacto directo con la piel del manipulador portador o indirecto a través de las microgotas salivales o el uso de utensilios contaminados. Los animales también son una fuente importante de infección; se destaca la mastitis en los bovinos y ovinos que puede determinar la contaminación de la leche. Los alimentos asociados a brotes son: Jamón, salame, carnes, sandwiches, postres, aderezos de ensaladas. Los factores relacionados con la ocurrencia de brotes son: refrigeración no adecuada; preparación de los alimentos con antelación; falta de higiene personal y/o de los utensilios, cocción insuficiente y mantenimiento prolongado de los alimentos en bandejas calientes. La enterotoxina estafilocócica produciría un aumento del peristaltismo intestinal por acción simpaticomimética.
También se ha sugerido una acción sobre el sistema nervioso por la intensidad de los vómitos. El período de incubación es 30 minutos-10 horas (promedio 2-6 horas). El período de estado es de comienzo brusco con salivación aguda, vómitos, náuseas, dolor cólico abdominal, diarrea, mialgias, postración, hipotermia, hipotensión arterial. Por tratarse de una enfermedad autolimitada, evoluciona en 1-2 días, se estima que sólo el 10 % de los afectados demanda asistencia. La letalidad es del 0.03 % en población general y del 4 % en niños y ancianos. El tratamiento: Es sintomático y de sostén (aporte hidroelectrolítico adecuado y dieta astringente). La educación en el manejo higiénico de los alimentos es fundamental y se recomienda:
Refrigerar la carne una vez cocida (para evitar el desarrollo bacteriano)
Si no es servida inmediatamente, la temperatura óptima de conservación es menos de 4ºC.
Cuando se recalienta deben lograrse rápidamente temperaturas interiores superiores a 70ºC antes de servir.
Bacillus cereus (CIE-10 a05.4)
Es una ETA ampliamente difundida, pero con un subregistro importante debido a la breve duración del cuadro que es autolimitado. Bacillus cereus, bacilo gram positivo, aerobio y anaerobio facultativo, esporulado, produce dos tipos de enterotoxina: vomitoxina (cereulide, termoestable) y diarreogénica (termolábil). Algunas cepas tienen capacidad para producir los dos tipos de toxina. La distribución es universal. Está ampliamente distribuído en la naturaleza (suelo, plantas). Es frecuente la contaminación cruzada de la carne, leche y derivados. Entre otras enzimas y toxinas producidas por ésta bacteria, podemos encontrar: Lecitinasa (fosfolipasa), se puede detectar porque estos microorganismos dan lugar a una reacción típica de precipitación cuando crecen en medios con yema de huevo.
Es una sustancia que puede estar relacionada con efectos necróticos de células intestinales; Hemolisina, produce la lisis de glóbulos rojos; Factor letal, produce la muerte de conejos cuando se inyectan por vía endovenosa; Factor de permeabilidad vascular, produce alteraciones en vasos sanguíneos ya que altera su permeabilidad y Toxina necrótica, relacionada con la lecitina y produce necrosis de las células del epitelio intestinal.
Bacillus cereus, es:
Ubicuo
Se puede aislar frecuentemente de alimentos naturales e industrializados
Cuando se ingiere en cantidades pequeñas no produce clínica aparente
Se empezó a asociar a alimentos en los años 50.
En los casos de intoxicación los alimentos pueden haber sido tratados pero si se dejan enfriar a temperatura ambiente pueden germinar las esporas, conviene enfriar con rapidez y conservar a temperatura de refrigeración.
En la leche es frecuente que lleguen a las ubres de las vacas y si estas no son esterilizadas antes del ordeño pueden pasar a la leche, se produce la posterior germinación de las esporas y alteran la leche lo cual puede ser detectado.
Alimentos que pueden estar implicados: pasteles con crema, carnes y verduras, sopas, salsas, ensaladas, arroz hervido.
Como cuadro clínico clásico de intoxicación, tendremos: Síndrome emético, nauseas y vómitos se producen al cabo de 1 – 5 horas, la diarrea no es tan frecuente. El Síndrome diarreico, período de incubación de 8 a 10 horas, dolor abdominal y diarrea, la clínica desaparece a las 12 – 24 horas. En un brote de intoxicación va a ser fácil identificarla, mientras que cuando se encuentra en número bajo es más complicado por acciones competitivas. La portación asintomática en el hombre tiene un rango del 13-43 %. La transmisión es fundamentalmente por alimentos conservados a temperatura ambiente luego de su cocción. Los alimentos asociados a brotes son el arroz, carne contaminada, salsa de vainilla. El período de incubación es de 1-24 horas. Entre 1-6 horas en la forma emética y 10-12 en la diarreica. Las manifestaciones del período de estado están relacionadas con el tipo predominante de enterotoxina ingerida: vómitos o diarrea acuosa profusa, dolor abdominal, náuseas y tenesmo. Se autolimita en 12-24 horas. Han sido publicados un caso de fallo hepático fulminante asociado con la toxina emética y otro con sepsis sobreaguda y neumonía.El tipo de enfermedad predominante varía por regiones según la distribución de las cepas de Bacillus cereus. Se recomienda:
Refrigerar la carne una vez cocida (para evitar el desarrollo bacteriano)
Si no es servida inmediatamente mantener a temperatura mayor de 60ºC.
Cuando se recalienta deben lograrse rápidamente temperaturas interiores superiores a 75ºC antes de servir.
Otros Bacillus spp. producen ETA(s): Bacillus subtilis, que ha sido identificado como agente causal de brotes asociados al consumo de carne, pastas y arroz con mariscos. El período de incubación promedio es de 2,5 horas. Los vómitos son el síntoma predominante; alrededor del 10 % de los enfermos presenta cefalea y sudoración. Bacillus licheniformis ha sido el responsable de brotes de ETA(s) por la ingestión de carnes cocidas y vegetales. El período de incubación promedio es de 8 horas. Cursa con vómitos y diarrea. Bacillus pumilus también ha provocado brotes de ETA(s) por el consumo de carnes, huevos escoceses, sandwiches, queso y jugo de tomate enlatado.
Salmonelosis: Fiebre Tifoidea (CIE-10 ao1.0) y Paratifoidea (CIE-10 a01.1-a01.4)
Salmonella spp pertenece a la Familia Enterobactereaceae, al Género Salmonella. Salmonella y Arizona por la homología de su DNA se le considera una sola; la nomenclatura y clasificación no está establecida definitivamente. Bacilo Gram (-) aerobio y anaerobio facultativo, producen ácido a partir de la glucosa y son generalmente aerogénicos. Se distinguen 7 distintos subgrupos, cada cual con su fenotipo definido y son serotipificados por antígeno O somático,Vi de superficie y antígenos flagelares fase I y II. Según última clasificación, se establece la siguiente nomenclatura estimándose que el 99% de los aislamientos en clínica corresponde a al subgrupo I.
Clasificación y serovariedades:
I. S.entérica Subsp entérica 1.435
II. S.entérica Subsp salamae. 485
III a S.entérica Subsp arizonae. 94
III b S.enterica Subsp diarizonae 321
IV S.enterica Subsp houtenae 69
V S.entérica Subsp indica 11
VI S.bongori 20
Total de Serovariedades 2455
El período de incubación de la enfermedad es desde las 6 hasta 48 hrs dependiendo de la dosis infectante la que puede ser desde 15 a 20 UFC para algunos serotipos. No todos los serotipos son patógenos para el hombre y animales. La incidencia de salmonelosis se ha visto incrementada en los últimos 20 años estimándose que los casos anuales van desde 740.000 a 5.000.000 de los cuales no más del 1% es detectado. Los factores más importantes para su control pasan por una adecuada educación al consumidor y por la implementación y mantención de adecuados controles de calidad por parte del laboratorio de la industria de alimentos la que preferentemente utiliza métodos rápidos para realizar screening en sus productos mediante kits rápidos los que son eficientes en detectar partidas negativas, pero en el caso de reacciones presumiblemente positivas se debe confirmar con los métodos convencionales. Una de las fuentes principales son los alimentos contaminados con este microorganismo especialmente los alimentos de origen animal y los vegetales regados con aguas contaminadas.
Los alimentos se analizan para determinar presencia de Salmonella por las siguientes razones:
a. Confirmar que este microorganismo fue el agente causal de la intoxicación alimentaria.
b. Determinar qué alimentos o ingredientes de alimentos son fuente de contaminación de Salmonella.
Las salmonelosis son la segunda causa más común de enfermedades transmitidas por alimentos. Es responsable de millones de casos al año y sus orígenes son: huevos crudos y mal cocidos, pollos y carnes mal cocidas, productos lácteos, mariscos, frutas y vegetales. La Fiebre Tifoidea se conoce también como fiebre entérica, tifus abdominal. Fue descrita por Hipócrates.
Es una enfermedad aguda sistémica ampliamente difundida. Salmonella enterica serovariedad Typhi (antes Salmonella typhi), fiebre tifoidea; Salmonella enterica serovariedad Paratyphi A (antes S. paratyphi A, S. schottmuelleri) y Salmonella enterica serovariedad Paratyphi B (antes S. paratyphi B, S. hirschfeldii ), fiebre paratifoidea. Salmonella spp. bacilo gram negativo, flagelado, no capsulado, aerobio, anaerobio facultativo. Tiene antígeno somático (O), ciliar o flagelar (H) de superficie (Vi) y un complejo lipopolisacárido macromolecular (endotoxina). Sobrevive durante varias semanas en agua, hielo, tierra, excretas desecadas y ropas mientras que, en líquidos cloacales, alrededor de una semana. En los años 90 se aislaron cepas con un plásmido del factor R que codifica la resistencia a numerosos antimicrobianos. La dosis infectante es menor de 100.000UFC. La Organización Mundial de la Salud estima que ocurren 17 millones de casos por año y 600.000 defunciones en los países en desarrollo. En los países industrializados se registran casos esporádicos importados (viajeros, inmigrantes) y brotes, habitualmente relacionados con un manipulador de alimentos portador crónico. El reservorio es humano.
La transmisión fecal-oral a través de agua y alimentos contaminados con heces u orina de enfermos o de portadores, vectores mecánicos (moscas y cucarachas) que se posan sobre alimentos en los que se puede multiplicar y persona-persona. Los crustáceos capturados en aguas contaminadas tienen una elevada concentración de bacterias. Los portadores crónicos eliminan 106-109 microorganismos/g de materia fecal. La susceptibilidad es universal y está incrementada en las personas con aclorhidria gástrica o inmunodeficiencia. Los brotes comunicados en los últimos años han estado relacionados con diferentes alimentos y en la mayoría de los casos con un manipulador portador crónico.
Salmonella Typhi no es afectada por la acidez gástrica y alcanza el intestino. Se multiplica durante varios días o invade directamente. Digiere parcialmente el glicocálix y es envuelto por una invaginación de la membrana celular que forma una vacuola intracitoplasmática por la que es transportada. forma una vacuola intracitoplasmática por la que es transportada. Alcanza la lámina propia, coloniza las células del sistema reticuloendotelial (placas de Peyer y ganglios mesentéricos), se multiplica en los fagocitos mononucleares y se disemina por vía linfática hasta alcanzar el corazón derecho y la circulación. Durante la fase septicémica invade cualquier tejido. S. Typhi alcanza la vesícula biliar desde la circulación o por la bilis y las bacterias son excretadas al intestino, segundo pasaje forma una vacuola intracitoplasmática por la que es transportada. Alcanza la lámina propia, coloniza las células del sistema reticuloendotelial (placas de Peyer y ganglios mesentéricos), se multiplica en los fagocitos mononucleares y se disemina por vía linfática hasta alcanzar el corazón derecho y la circulación.
Durante la fase septicémica invade cualquier tejido. S. Typhi alcanza la vesícula biliar desde la circulación o por la bilis y las bacterias son excretadas al intestino, segundo pasaje. El período de incubación promedio es de 7-14 días (rango 1-40 días) y estaría relacionado con la dosis inóculo. Las manifestaciones del período de invasión (primera semana) son; fiebre, astenia, cefalea, malestar, hiporexia, náuseas, dolor abdominal, constipación o diarrea y odinofagia. En el período de estado (segunda y tercera semana) persisten la fiebre y el dolor abdominal. Pueden encontrarse: palidez, sudoración, síndrome tífico (indiferencia al medio, bradipsiquia, delirio, temblor, movimientos incoordinados), hepatomegalia, esplenomegalia, “abdomen de cristal”, roseola tífica en región superior de abdomen e inferior del tórax, lengua seca o tostada, fuliginosidades labiales y faringitis ulcerosa (angina de Duguet).
La fiebre cede en lisis y el paciente refiere mejoría. Las complicaciones se presentan en la tercera semana: hemorragia (5-10) o perforación intestinal (1%) por ulceración de las placas de Peyer, otras localizaciones (pleuropulmonar, sistema nervioso central, osteoarticular, cardiovascular, etc.). El período de convalescencia es prolongado y pueden presentarse astenia psicofísica, caída del cabello y polineuritis. La letalidad es del 1 % con tratamiento oportuno y del 10-20 % sin tratamiento antibiótico. Las medidas básicas de prevención y control, son:
Provisión de agua segura.
Eliminación sanitaria de excretas.
Educación para la salud especialmente referida a la higiene personal y la higiene de los alimentos.
La profilaxis activa es una medida complementaria que está indicada en:
Las personas que tienen riesgo ocupacional, viajan a zonas endémicas, viven en zonas endémicas o son convivientes de portadores identificados.
Personal de las fuerzas de seguridad.
Manipuladores de alimentos.
Listeriosis es una ETA atípica por cuanto cursa con manifestaciones sistémicas graves y una ETA emergente dado el número de brotes descritos desde los años 80. Listeria monocytogenes, es un bacilo o cocobacilo gram positivo, aerobio, móvil. Es una bacteria de vida libre, ubicua (telúrico). Se han identificado 13 serovariedades, sin embargo, el 95 % de los casos humanos son producidos por las serovariedades 1/2a, 1/2b y 4b. Las cepas 4b causan el 30-50 % de los casos esporádicos y fueron responsables de los brotes importantes desde 1981. La dosis infectante sería mayor de 100 UFC/g o ml. Tiene distribución universal. El reservorio está constituido por el medio ambiente: tierra, agua, líquidos cloacales, forrajes, granos, semillas, mamíferos domésticos y salvajes infectados, aves de corral y el hombre. La bacteria se encuentra en cantidades variables, tanto en alimentos frescos como en los procesados. La recuperación es mayor del 15 %. Los alimentos de mayor riesgo son los listos para el consumo conservados en refrigeración durante períodos prolongados. El régimen de portador humano está entre el 1 y el 6 %. Se estima que en los Estados Unidos ocurren 2.500 casos/año y 1 de cada 5 casos fallece.
La susceptibilidad está relacionada con la inmunidad mediada por las células T. Es mayor en los recién nacidos, mayores de 40 años, inmunocomprometidos, personas con sobrecarga de hierro y gestantes. Otras vías de transmisión son madre-hijo (vertical), infección hospitalaria y por vía cutánea. El primer brote de ETA (n=41) fue descrito en Canadá en 1981, el segundo (n= 49, Boston, Estados Unidos, 1993) ocurrió por el consumo de leche pasteurizada y el tercero(n=142, California, Estados Unidos, 1985) se debió al consumo de queso tipo mexicano. Otros brotes fueron por queso blando (n=122, Suiza, 1983-1987; n=33, Francia, 1995), paté (n=300 casos, Reino Unido, 1989-1990), lengua de cerdo (n=279, Francia, 1992), carne de cerdo picada en grasa o “rillettes” (n= 38, Francia, 1993) y otros alimentos (leche y derivados, trucha ahumada, etc.). Diez brotes y 4 casos esporádicos producidos por el consumo de leche y sus productos fueron estudiados en Francia desde 1980. Tres brotes (n=100, 2 muertes) fueron notificados en los Estados Unidos en el período 1993-1997. Un brote fue producido por salchichas de producción industrial. Ciento un casos y 21 muertes se notificaron durante los años 1998-1999. La bacteria atraviesa la barrera intestinal y es internalizada por los macrófagos en los que sobrevive (por acción de la listeriolisina O) y se multiplica en una hora. Se desplaza intracitoplasma rodeada por filamentos de actina celulares, organizados como la cola de un cometa, hasta llegar a la membrana celular. Ésta forma protrusiones con una bacteria en el extremo que, a su vez, son internalizadas por las células vecinas. Alcanza los ganglios linfáticos regionales. En el hígado y el bazo, la respuesta de células T, limita la infección. Si ello no ocurre, L. monocytogenes tiene como principal blanco los hepatocitos. También invade macrófagos, fibroblastos y células epiteliales. Es uno de los microorganismos con mayor capacidad de invasión.
Evitar el consumo de leche y derivados crudos (en especial los quesos blandos, Camembert, queso azul).
Lavar con cuidado los vegetales.
Cocer adecuadamente los vegetales y las carnes.
Evitar la contaminación cruzada.
"SOMOS LO QUE HACEMOS REPETIDAMENTE. EXCELENCIA, POR LO TANTO, NO ES UN ACTO SINO UN HÁBITO"
ARISTOTELES
LEGALES: El autor no asume responsabilidad alguna por la descarga, copia, distribución, modificación o alteración de los contenidos publicados, sean propios del mismo o de terceros, los cuales pudieren estar protegidos por Copyright, Derechos de Propiedad Intelectual, Derechos de Autor, o relacionados. La Bibliografía del tema expuesto y el crédito fotográfico está en poder del Autor y no se publica dada su extensión, pero se enviará por mail al interesado que la solicitare debidamente fundamentada.