Para explicar el dolor, ya tenemos a Lorimer Moseley y Peter OSullivan, entre otros. Pero, incluso si somos unos comunicadores estupendos, y nuestro paciente entiende los mecanismos del dolor, no significa que el dolor vaya a cambiar. La educación por si sola, empodera al paciente a entender (al menos, parcialmente) por qué hacemos unas cosas y no otras. Los mecanismos del dolor son el pegamento, la coherencia de nuestro tratamiento.
La educación en dolor es esencial, y es el primer paso de un camino lleno de altibajos, pero estos conceptos necesitan ser recordados y reforzados con cada paso que damos junto a nuestro paciente. Como fisioterapeutas, nuestro paciente nos necesita para guiar y apoyar el comienzo y/o el incremento en la actividad física o ejercicio coherente. Todo ejercicio o actividad física ayuda cuando se prescribe al paciente adecuado, de la manera adecuada. Por eso lo llamamos ejercicio terapéutico.
No todo ejercicio es coherente con los principios del dolor, simplemente porque es ejercicio. Un ejercicio puede ser perfectamente coherente con un paciente joven, con dolor sub-agudo y localizado de espalda. Pero ese ejercicio puede ser “fatal” en un paciente con sensibilización central (SC). Y no me refiero a que se puede “lesionar” o el dolor puede aumentar. Me refiero a la pérdida de confianza hacia nosotros, consigo mismo y al aumento del miedo al movimiento. He visto a muchos pacientes a los que les han explicado el dolor muy bien, pero luego el ejercicio y las expectativas no eran coherentes ni ajustadas al paciente.
Hablemos de ejercicio terapéutico gradual (ETG)
El ETG o ejercicio terapéutico gradual (Graded Exercise Therapy -GET- en ingles) se ha investigado principalmente en pacientes con síndrome de fatiga crónica. Hay evidencia a favor y en contra (tan solo hay que buscar en Google PACE trial). Sin embargo, lo que me gusta del ETG son sus principios y cómo pueden individualizarse (no es ideal para la investigación, pero puede ser de gran ayuda para los pacientes) para adaptarse a los objetivos y las preferencias de cada individuo.
Además, es muy importante tener en cuenta que el objetivo global de ETG no es la reducción sobre el dolor o la fatiga, sino el aumento de la función. ¿Cuánto aumenta la función? Bueno, eso depende de las circunstancias individuales. Para algún paciente, su meta es poder completar las actividades rutinarias diarias (tareas del hogar, actividades sociales) con algunas modificaciones y adaptaciones; mientras que para otro, la meta puede ser romper el círculo mal día – buen día (boom & bust pattern). Para algunos pacientes, puede no funcionar en absoluto y otros pueden cambiar lo suficiente como para cumplir sus expectativas.
El equipo
La familia y los amigos son obviamente muy importantes, así como el apoyo del equipo multidisciplinar de profesionales de la salud. La colaboración entre un psicólogo especialista en dolor y un fisioterapeuta especialista en dolor, con el paciente y la familia, ofrece un tratamiento más completo. Personalmente, no he usado ETG junto con un terapeuta ocupacional especialista en dolor, pero estoy segura de que también sería un gran complemento para el equipo.Hagamos que el ejercicio sea aceptado
Los principios del ETG ofrecen estructura y pautas para la rehabilitación funcional de pacientes con dolor crónico de moderado a severo, y con niveles funcionales disminuidos. El razonamiento del ETG se basa en que la inactividad, y evitar actividades físicas o ejercicio, llevan al paciente hacia una espiral descendente de desacondicionamiento general y fatiga. Sin embargo, los efectos se pueden revertir mediante una reintroducción gradual de la actividad física. Se puede decir que es como una adaptación a la terapia de exposición, con elementos de pacing.
El tratamiento de fisioterapia con ETG es largo y es FUNDAMENTAL que esté adaptado a las necesidades individuales del paciente. La estructura general planea un aumento en la actividad en base a la tolerancia fisiológica, con énfasis específico hacia ejercicios aeróbicos y de fortalecimiento 4-5 veces por semana, 30 minutos al día, pero con una perspectiva realista e individual. Un aumento de la actividad física, aunque se mantenga la misma intensidad del dolor, se considera un éxito.
La reducción del dolor no es el objetivo principal, sino una consecuencia del aumento de la función o actividad física.
Hagamos el ETG sexy
La actividad física en el ETG debe tener lugar de manera que el paciente no se sienta juzgado sino entendido y arropado, supervisado tanto como para motivar, como para evitar el sobreesfuerzo, el miedo y la ansiedad. Es importante que no se nos olvide la planificación, tanto de actividades de relajación, como de actividades sociales (que también requieren bastante energía). Si los ejercicios se realizan en casa y sin supervisión, se deben proporcionar pautas claras. Es mejor comenzar en un nivel relativamente bajo y luego aumentarlo gradualmente, ganando confianza. Si comenzamos con un nivel demasiado alto, corremos el riesgo de perder la confianza del paciente. El programa de ETG debe adaptarse a las necesidades individuales del paciente, y algunos pasos pueden no ser necesarios ni alcanzables, dependiendo de la gravedad de los síntomas. El lenguaje importa si le importa al paciente. El significado de la misma palabra puede ser diferente entre pacientes y terapeutas (e incluso entre los mismos terapeutas dentro de un mismo equipo). Las palabras pueden dañar y las palabras pueden sanar. ¿Has pensado alguna vez que quizás la frase “te voy a dar unos ejercicios” tenga connotaciones negativas para el paciente? Habla con ellos, dialoga y explica. Puede llevar 1 hora o incluso 2 horas. Tiempo bien empleado, como para construir unos cimientos sólidos para una casa.
Los pacientes deben aprender a ser independientes y a asumir la responsabilidad del programa de tratamiento/ejercicio. Nosotros (los terapeutas) necesitamos mostrar empatía y comprensión, al mismo tiempo que ser capaces de motivar a través del conocimiento (evidencia) y el refuerzo positivo. Tenemos que ser conscientes de que el paciente probablemente ya ha estado en otros terapeutas y ha leído mucho sobre su condición. No son tontos y, a veces, saben mucho más que nosotros sobre su dolor. La clave es que los pacientes elijan sus ejercicios según sus preferencias y gustos (son ellos los que tienen que hacer el ejercicio). Charlar de cómo, cuánto y cuándo se puede introducir la actividad física como parte de la vida del paciente de manera realista. Utiliza mascotas, Pokemon Go, videojuegos o visitas de nietos para pasear, jugar con globos o hacer ejercicios de equilibrio. Cuanto menos sea una obligación y más una diversión, mejor.
Las técnicas pasivas no son recomendables en estos casos. Sin embargo, en algunos casos muy específicos, las técnicas pasivas pueden ayudar a lograr el objetivo general de mejorar la actividad física en momentos específicos, durante un tiempo reducido y limitado y siempre como un complemento, nunca un sustituto.
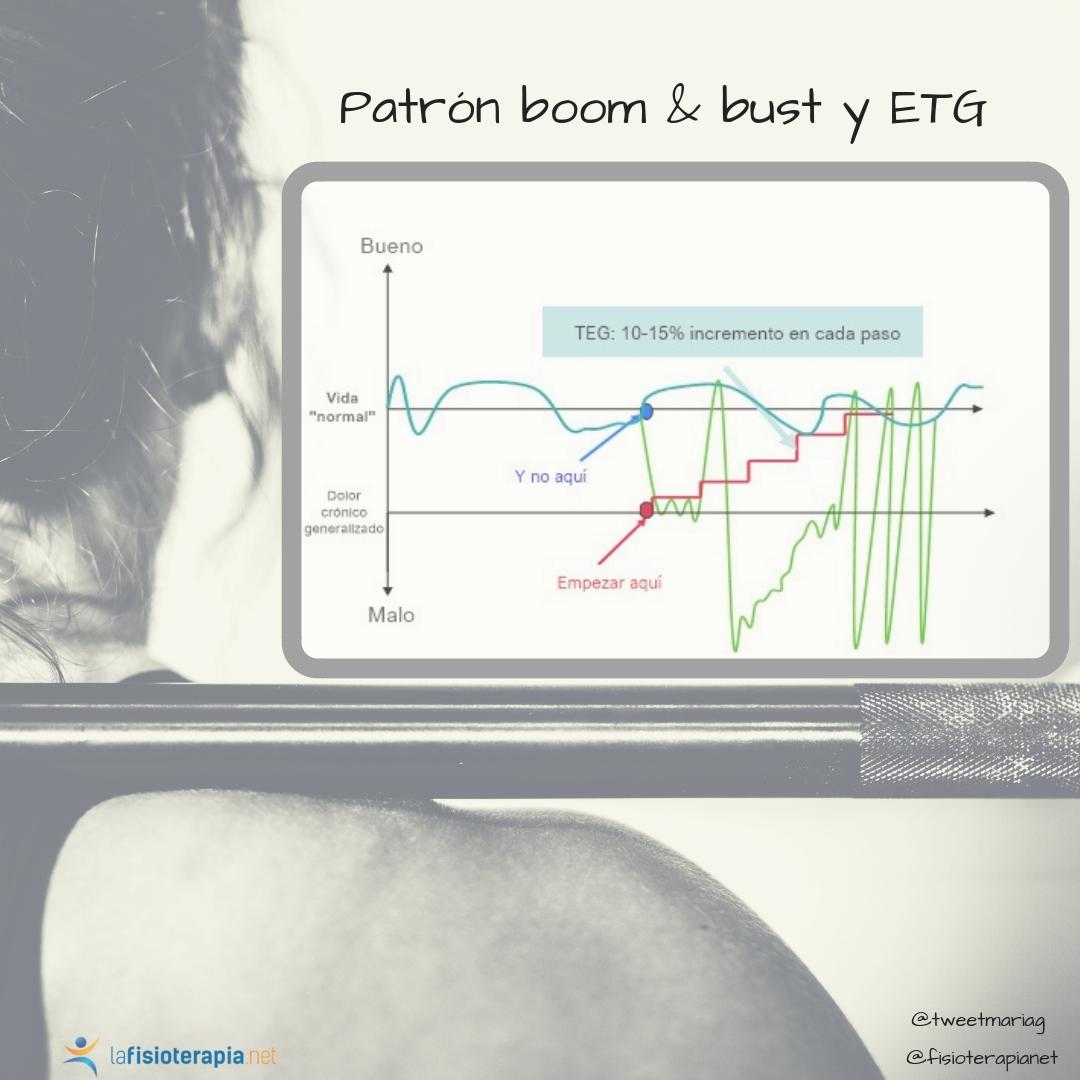
El patrón Boom & Bust
Reconozco que nunca había escuchado ese término antes, pero la mayoría (si no todos) de los pacientes con dolor crónico o persistente que he visto en mi carrera, lo sufren. Es un círculo vicioso:
“He tenido 3 días malos seguidos, donde apenas he logrado salir de casa. Hoy, finalmente empiezo a sentirme más como un ser humano (aún así tengo dolor), así que mejor me pondré al día con la limpieza, las compras, mi vida social, la plancha “
Este aumento repentino de actividad significa que hay una gran probabilidad de tener días malos después. Es por eso que se llama boom (explosión en la actividad) y bust (colapso, reventón). Se cree que este patrón es un factor de riesgo para la cronicidad del dolor. Es un factor que limita la recuperación y la rehabilitación.
¡En marcha!
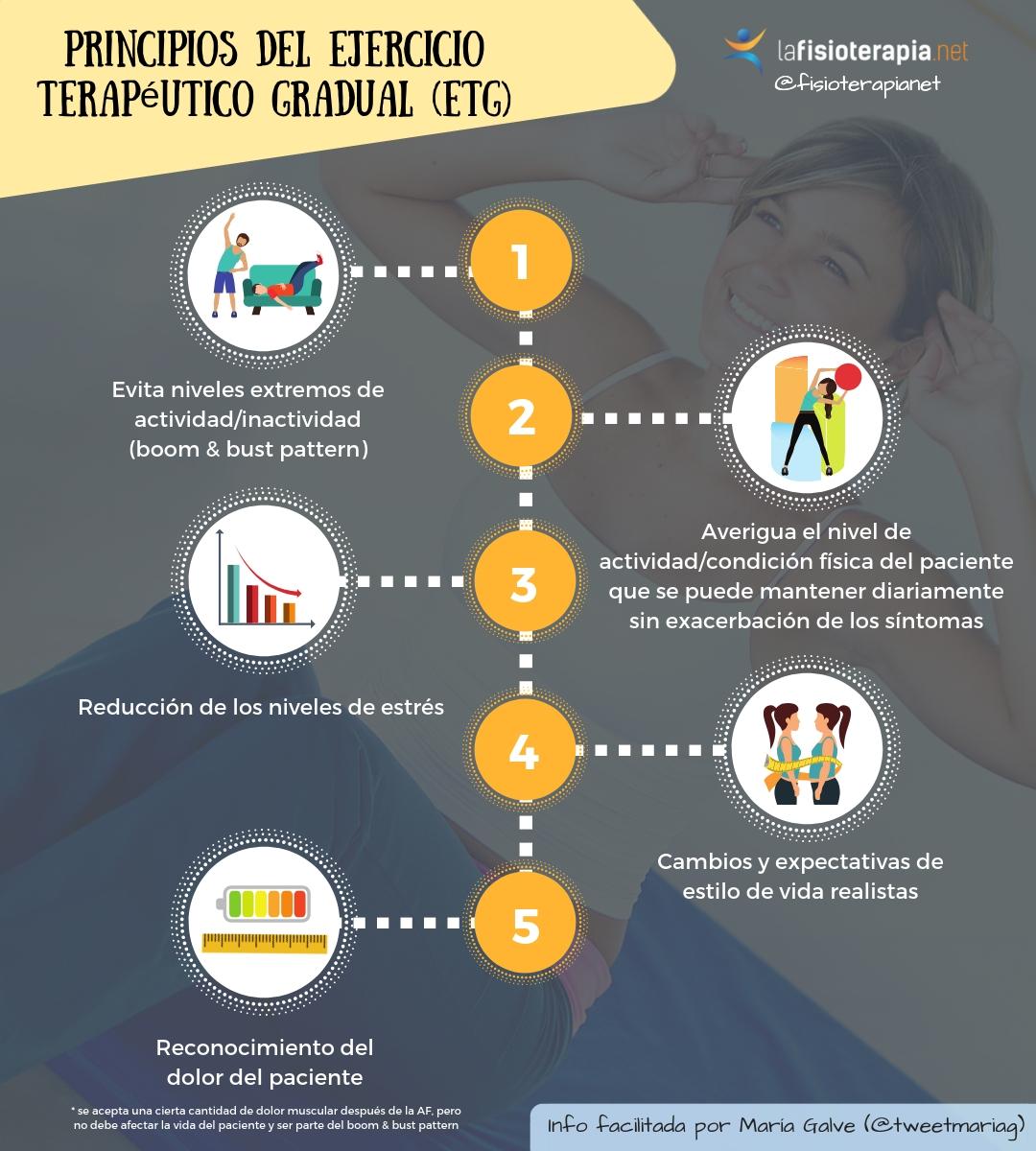
Los principios de la rehabilitación gradual se basan en 5 puntos:
1. Evita niveles extremos de actividad/inactividad (boom & bust pattern).
2. Averigua el nivel de actividad/condición física del paciente que se puede mantener diariamente sin exacerbación de los síntomas (figura 3).
3. Reducción de los niveles de estrés (físico y psicológico).
4. Cambios y expectativas de estilo de vida realistas.
5. Reconocimiento del dolor del paciente. Se acepta una cierta cantidad de dolor muscular después de la actividad física, pero no debe afectar la vida del paciente y ser parte del boom & bust pattern.
ETG: El programa de 6 pasos
Los pasos de este programa se pueden combinar según las necesidades del paciente:
Paso 1
El primer paso es siempre la normalización de la rutina. Rompe el patrón boom and bust. Una vez que el paciente tiene un patrón estable de sueño/vigilia, así como descansos regulares y comidas saludables, las actividades físicas se pueden agregar fácilmente. Un programa semanal planificado previamente puede ser muy útil para obtener una visión general de los quehaceres semanales. Este programa ayudará a delegar tareas, planificar actividades y descansos. ¿Conocéis los SIMs (safe in me) y DIMs (danger in me) de Lorimer Moseley en Explain Pain Supercharged? ¡Pues aquí funcionan a la perfección! Escribe las actividades diarias del paciente y divídelas en SIMs y en DIMs. La clave está en reducir el numero de DIMs y aumentar los SIMs. Después, divide estas actividades entre los diferentes días de la semana.Pro tip: utiliza post-its de diferentes colores en la pared, para hacerlo mas visual.
Paso 2
Al principio, es importante que el paciente comience a sentirse cómodo con movimientos articulares simples, según lo tolere. Gradualmente, el rango de movimiento se puede aumentar y los movimientos pueden convertirse en estiramientos suaves, manteniéndose durante un par de segundos primero y aumentando gradualmente, según se tolere, a un estiramiento completo. ¿Que el paciente hace ya estiramientos diarios o consideras que no le hacen falta? Salta al siguiente paso.Paso 3
Definición realista de objetivos definidos (a corto y largo plazo). En este punto, las actividades físicas, que previamente disfrutaba el paciente, juegan un papel vital, ya que nuestro programa de ejercicios debe estar orientado hacia ellas. Éstas pueden variar, por ejemplo, caminar o andar en bicicleta (con una frecuencia o duración específica), entrenamiento en agua tibia o una combinación de todos. Idealmente, debería haber una combinación de ejercicios aeróbicos y de fortalecimiento. Sin embargo, los ejercicios de fortalecimiento en el área más dolorosa pueden no comenzar hasta una etapa posterior (o pueden no iniciarse en absoluto). El nivel donde cada paciente debe comenzar puede variar según la capacidad y el nivel de condición física. Por lo tanto, sería necesario establecer un enfoque individualizado que aborde las barreras al ejercicio y unos objetivos personales realistas. Empieza por algo, pasito a pasitoLas medidas físicas objetivas, monitores cardíacos, podómetros, wearables, APPs, escala de BORG y/o un diario de actividades, podrían ayudar a desarrollar una línea de base para alcanzar los objetivos.
Paso 4
Comienza el ejercicio. El paciente debe decidir cuándo y dónde comenzará el ejercicio. Debe ser una fecha y hora precisa y realista. El ejercicio debe ser una prioridad y debe ir acompañado de períodos de descanso. Se recomienda comenzar con una baja cantidad de repeticiones, con baja resistencia, para limitar el cansancio y el dolor muscular intenso, al hacer un programa de ejercicios. Concierta una cita, haz una llamada para motivar, envía un email. Hazle sentir acompañado.Paso 5
Después de algunas semanas, una vez que se establece el hábito del ejercicio sin un aumento de los síntomas, la duración del programa de ejercicios (no en intensidad o ritmo cardíaco) se debe aumentar en entre 10-15% cada par de semanas. El objetivo de la duración debe ser apropiado y realista. Es importante explicar al paciente, que incluso sin dolor ni otras enfermedades, el aumento de la actividad física es difícil y que es normal tener altibajos, falta de motivación y obstáculos. Lo importante es tener constancia, ya que nuestro sistema neuromusculoesquelético es plástico, y con el tiempo, cambia.Paso 6
Una vez que el paciente puede hacer ejercicio la cantidad de tiempo deseada, se debe aumentar la intensidad del ejercicio (frecuencia cardíaca). Progresivamente, se debe fomentar una combinación entre fortalecimiento general, equilibrio y entrenamiento aeróbico, centrándonos en actividades funcionales específicas.Diferentes formas de ejercicio como caminar, bailar, hacer ejercicio en el agua, pilates, yoga, tai chi, ejercicios de fismarijore (sí, acabo de inventar ese nombre, el tema es que cualquier ejercicio puede ser adecuado, sin importar el nombre), etc. pueden ser parte del ETG. Preferiblemente, hacer ejercicio en un grupo donde haya supervisión por parte de profesionales capacitados (incluido un fisioterapeuta con conocimientos del dolor y ETG ). Los ejercicios grupales pueden ofrecer los beneficios adicionales sociales y de estructura (horario). Los períodos de ejercicio, tienen que estar combinados con períodos de descanso y relajación.
Gradualmente, el paciente debe ser independiente y tener más confianza en sus propias capacidades, por lo que el ejercicio ya no es un tratamiento, sino parte de un estilo de vida saludable. En esta etapa, es posible que algunos pacientes vuelvan gradualmente a otras actividades o al trabajo.
Con el ETG, es importante aumentar la carga gradualmente, para que puedas afrontar los retos con confianza, sabiendo que no te vas a exceder. El objetivo general del ETG es que el paciente se mantenga activo y mantenga una rutina estable.
«Días malos» y falta de progresión
Es parte normal del curso del dolor crónico tener “días malos” o un período de tiempo en el que los síntomas aumentan. Por lo general, se atribuye a un aumento del programa de ejercicios, pero también puede deberse a otros factores externos, como estrés, infección viral, etc. Durante estos “empeoramientos”, puede ser necesario ajustar la intensidad del ejercicio a un nivel más tolerable. Sin embargo, se desaconseja enérgicamente evitar el ejercicio o la actividad.
Cuando hay una falta de progresión, un cambio en el programa de ejercicios o su entorno (ubicación diferente, música diferente, etc.), pero manteniendo la misma intensidad, puede ser suficiente para avanzar.
Conclusión
El manejo del dolor no es fácil. Es una batalla continua contra hielo y fuego. Pero no te desesperes, el sol brilla cuando llegas a la cima.
Existe una falta general de conocimiento entre los profesionales de la salud sobre cómo gestionar (y fomentar el autocuidado) la actividad o el ejercicio en pacientes con dolor crónico complejo (en todos los niveles). Es vital que todos colaboremos global y multidisciplinariamente para lograr el mejor enfoque de tratamiento y rehabilitación posible.
Es necesario darse cuenta de que, dentro del modelo biopsicosocial del dolor crónico, la Fisioterapia juega un papel muy importante para la restauración de la función, pero con un enfoque diferente al del dolor agudo. Tenemos que enfrentarnos al desafío, comprender verdaderamente el dolor y ser consistentes con nuestro tratamiento y educación.
La Fisioterapia desempeña un papel clave en la identificación y el tratamiento de pacientes con problemas de dolor crónico o persistente y para mejorar el sistema musculoesquelético, pero también para la educación sobre el dolor, adaptando un programa de ejercicios a las necesidades biopsicosociales individuales y el autocuidado del paciente. Parafraseando a Peter OSullivan “El ejercicio no es una intervención. Vivir es la intervención”.
Referencias
Boccia M, et al. How treatment affects the brain: meta-analysis evidence of neural substrates underpinningdrug therapy and psychotherapy in major depression. Brain Imaging Behav 2015 Jul 12
Busch A, Schachter CL, Peloso PM, Bombardier C. Exercise for treating fibromyalgia syndrome. Cochrane Database Syst Rev 2002; 3:CD003786.
Busch AJ et al. Exercise for treating fibromyalgia syndrome. Cochrane Database Syst Rev 2007; (4):CD003786
Chadler T et al. Rehabilitative therapies for chronic fatigue syndrome: a secondary mediation analysis of the PACE trial. Lancet Psychiatry 2015; 2: 141–52
Daenen L et al. Exercise, not to exercise, or how to exercise in patients with chronic pain? Applying science to practice. Clin J Pain. 2015 Feb;31(2):108-14. doi: 10.1097/AJP.0000000000000099.
Donta ST et al. Cognitive behavoural tharapy and aerobic exercise for Gulf War veterans illnesses: a randomised control trial. JAMA 2003; 289:1396-404.
Edmonds M, McGuire H, Price J. Exercise therapy for chronic fatigue syndrome. Cochrane Database Syst Rev 2004; (3):CD003200.
Fulcher KY & White PD. Chronic fatigue syndrome: a description of graded exercise treatment. Physiotherapy 1998;84:223-6.
Fulcher KY, White PD. Randomised controlled trial of graded exercise in patients with the chronic fatigue syndrome. BMJ 1997;314:1647-52.
Hauser W et al. Efficacy of different types of aerobic exercise in fibromyalgia syndrome: a systematic review and meta-analysis of randomised controlled trials. Arthitis Res Ther 2010; 12:R79
Hauser W, Thieme K, Turk DC. Guidelines on the management of fibromialgia syndrome- a systematic review. Eur J Pain 2010; 14:5-10.
Klasnja A et al. Influence of graded exercise therapy on anxiety levels and health-related quality of life in chronic fatigue syndrome. J Sports Med Phys Fitness. 2014 Apr;54(2):210-5.
Kuzminskyte R et al. Increased sensitivity to supra-threshold painful stimuli in patients with multiple functional somatic symptoms. Brain Res Bull, 2010
Molteni R, et al. A high-fat, refined sugar diet reduces hippocampal brain-derived neurotrophic factor, neuronal plasticity, and learning. Neuroscience. 2002;112(4):803
Moss-Morris R, Wash C, Tobin R, Baldi JC. A randomised controlled graded exercise trial for chronic fatigue syndrome: outcomes and mechanisms of change J Health Psychol.2005:10 (2):245-259
Nijs J et al. Exercise therapy for chronic musculoskeletal pain: Innovation by altering pain memories. Man Ther. 2015 Feb;20(1):216-20. doi: 10.1016/j.math.2014.07.004.
Öst LG. The efficacy of Acceptance and Commitment Therapy: An updated systematic review and meta-analysis. Behavior research and Therapy 2014; 61: 105-121.
Powell P et al. A randomised controlled trial of patient education to encourage graded exercise in chronic fatigue syndrome. BMJ 2001;322:387-92.
Prince JR et al. Cognitive behaviour therapy for chronic fatigue syndrome in adults. Cochrane Database Syst Rev 2008; (3):CD001027
Rief W, Broadbent E. Explaining medically unexplained symptoms-models and mechanisms. Clinical Psychology Review 27;(2007) 821–841.
Sharpe M et al. Rehabilitative treatments for chronic fatigue syndrome: long-term follow-up from the PACE trial. Lancet Psychiatry. Published online ahead of printing 27 October 2015.
Twisk FN, Arnoldus RJ. Graded exercise therapy (GET)/cognitive behavioural therapy (CBT) is often counterproductive in myalgic encephalomyelitis (ME) and chronic fatigue syndrome (CFS). Eur J Clin Invest. 2012Nov;42(11):1255-6; author reply 1257-8. doi: 10.1111/j.1365-2362.2012.02718.x.
Van Cauwenbergh D et al. How to exercise people with chronic fatigue syndrome: evidence-based practice guidelines. Eur J Clin Invest. 2012 Oct;42(10):1136-44. doi: 10.1111/j.1365-2362.2012.02701.x.
Veehof MM et al. Acceptance-based interventions for the treatment of chronic pain: a systematic review and meta-analysis. Pain. 2011 Mar;152(3):533-42.
White PD et al. Comparison of adaptive pacing therapy, cognitive behavioural therapy, graded exercise therapy and specialist medical care for chronic fatigue syndrome (PACE): a randomised trial. Lancet 20111; 377: 823-36.
Whiting P et al. Interventions for the treatment and management of chronic fatigue syndrome: a systematic review. JAMA 2001; 286:1360-8
www.pacetrial.org (accessed 25th July 2016)