(Mahatma Gandhi)
MICROBIOLOGÍA DE LOS ALIMENTOS
(Parte 1)
Ver a la Bromatología más allá de lo legal y del simple examen macroscópico y organoléptico, ha sido mi enriquecedora experiencia. Estos logros, tuvieron sin embargo su bautismo de fuego fuera de nuestra Córdoba (Argentina) y en un medio inhóspito y desfavorable en grado sumo, en el marco además de una catástrofe natural como el Huracán JEANNE, que nos golpeara de lleno en la lejana Gonaïves (República de Haití) en septiembre de 2004, bajo el mandato de las Naciones Unidas. Un simple análisis macroscópico y organoléptico no nos pueden dar una idea acabada de la potencial contaminación del alimento o del agua; para ello está la Microbiología, quien se encargará de determinar cuál es el patógeno que puede desencadenar una ETA (Enfermedad Transmitida por Alimentos). He aquí un pequeño grano de arena para ayudar al colega que recién comienza a transitar por el laboratorio, o para ser una herramienta más en el bagaje intelectual del especialista. ¿Que este ejercicio literario está lleno de defectos y errores?, quién lo duda?! Propongámonos criticar construyendo y de esa manera todos saldremos con una enseñanza.
La Coloración o Tinción de Gram
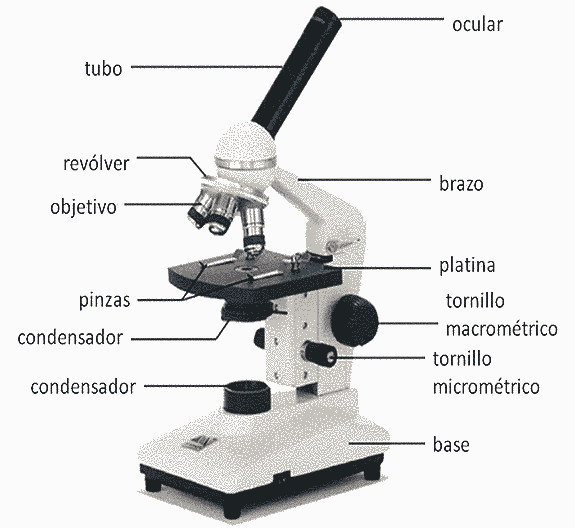
Esta tinción fue desarrollada empíricamente por el médico danés Hans Christian Joachim Gram en 1884. A pesar del tiempo transcurrido, la tinción apenas se ha modificado y es uno de los primeros pasos que se realiza para cualquier identificación bacteriana. La técnica es capaz de diferenciar dos grandes grupos de eubacterias: Gram positivas (+) y Gram negativas (-). En el estudio de la ciencia que nos ocupa, la microbiología, es fundamental la observación de los microorganismos. Esta observación se hace necesaria para su clasificación e identificación. Para ello se usa el microscopio tanto óptico como electrónico, y en sus diversas variantes (microscopio de rayos UV, electrónico de barrido, de contraste de fase, de campo oscuro). Nosotros abordaremos únicamente el microscopio óptico compuesto de dos lentes (condensador y objetivo). Un microscopio suele tener cuatro objetivos, pero en microbiología se usa preferentemente el objetivo de inmersión, aunque para visualizar una preparación siempre se recomienda empezar por el objetivo de X10 y una vez localizada la muestra ir subiendo poco a poco el nivel de aumentos. Al microscopio óptico hay dos formas de ver las preparaciones:
1. Preparaciones en fresco con el objetivo seco: Tiene el inconveniente de que las preparaciones son muy difíciles de ver debido al poco contraste del medio que les rodea.
2. Preparaciones fijadas y teñidas con el objetivo de inmersión: Se matan las bacterias, pero son más visibles y su contraste es superior y de mayor calidad.
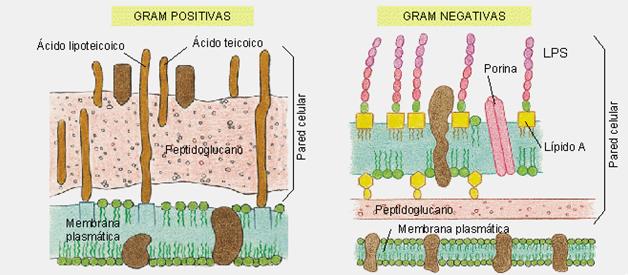
Entre los tipos de preparaciones del segundo tipo, hay un método de tinción que se usa universalmente para distinguir a las bacterias en dos grandes grupos: se trata de la Coloración o Tinción de Gram. Es una tinción diferencial que basa su distinción en la estructura diferente de la pared bacteriana de las bacterias Gram (+) (pared más gruesa, y una sola capa de peptidoglucano) y de las Gram (-) (pared más delgada y dividida en dos partes). Para explicar el mecanismo de la tinción de Gram se han propuesto varias hipótesis fundadas en la naturaleza química de las paredes celulares de los microorganismos. Los dos grupos bacterianos que distingue esta técnica difieren en el color con el que finalmente aparecen. Las bacterias Gram (+) se teñirán de azul por el cristal violeta y no perderán esta coloración durante los pasos sucesivos. Las bacterias Gram (-) perderán la coloración inicial del cristal violeta en los siguientes pasos y se teñirán de rosa debido a la safranina.
La diferencia está determinada por la composición de su envoltura celular. Las bacterias Gram (+) poseen una malla de peptidoglicano en su parte más externa, mientras que las Gram (-), recubriendo una fina capa de peptidoglicano, presentan una membrana externa que envuelve toda la célula. Una de las precauciones al realizar esta tinción es la de trabajar con cultivos en fase exponencial. De lo contrario se pueden obtener resultados falsos. Por ejemplo, las bacterias Gram (+) en fase estacionaria pueden aparecer como Gram (-). Los tiempos de exposición a los colorantes son orientativos. Cada vez que se prepara la batería de colorantes para realizar la tinción de Gram presentan algunas diferencias respecto a los preparados en otro momento, por lo que puede ser necesario ajustar los tiempos. En un laboratorio de Microbiología, cada vez que se preparan los colorantes, se suelen hacer pruebas con cultivos patrón de los dos tipos (Gram (+) y Gram (-)) para ajustar así los tiempos y tener la certeza de que el resultado de todas las tinciones que se hagan mientras duren esos colorantes son fiables. Otra posibilidad es adquirir el equipo completo de colorantes ya preparados, pero es mucho más caro.
Los pasos más estandarizados a nivel mundial, son los siguientes:
a. Extensión: En un porta bien limpio (con alcohol, papel de filtro y flameado) se coloca una gota de agua destilada a la que con el asa de siembra, previamente esterilizada a la llama, se lleva una pequeña cantidad de suspensión de bacterias o, en su caso, de una colonia. Con el asa se extiende la gota y las bacterias sobre el porta y se fija la extensión por el calor, calentando suavemente a la llama del mechero hasta que se seque. La figura detalla a continuación el procedimiento descrito.
b. Coloración:
a) 1 minuto en Cristal violeta de Hucker (colorante inicial)
b) se lava con agua destilada
c) 1 minuto en solución de Lugol (mordiente)
d) se decolora con Alcohol de 95º (decolorante)
e) se lava con agua destilada
f) 1 minuto en Fucsina o Safranina (colorante de contraste)
g) se lava con agua corriente
h) se seca suavemente y sin frotar con papel de filtro
Una vez que la preparación está totalmente seca, poner una gota muy pequeña de aceite de cedro y observar al microscopio con el objetivo de inmersión. A continuación, brindaremos algunos matices de los colorantes empleados:
1. Colorante básico Cristal Violeta o Violeta de Genciana: Es el primer colorante que se echa sobre el frotis previamente preparado. Es un colorante selectivo que tiñe a todos los microorganismos cargados negativamente. Se deja actuar durante un minuto y se lava con agua a continuación.
2. Solución de Lugol. Producto compuesto de yodo y yoduro potásico. Es un mordiente, que intensifica al Cristal Violeta haciendo que precipite. Fija las tinciones y aumenta la afinidad entre el colorante y las células. Los mordientes empleados suelen ser sales metálicas, ácidos o bases Se deja actuar un minuto y se lava con alcohol, el tiempo justo para que no se arrastre el colorante del todo.
3. Alcohol 96º. El alcohol retira el colorante de las Gram (-) debido a su diferente estructura de la pared celular (tamaño de los poros). A veces se usa otro agente decolorante o disolvente orgánico como alcohol-acetona (1:1).
4. Safranina o Fucsina: Colorantes básicos diferenciadores. Tiñen a las bacterias Gram (-). Se dejan actuar treinta segundos y se lavan con agua. Siempre se añade ésta contratinción con fucsina o eosina para teñir las bacterias decoloradas de color rojo y hacerlas más visibles. Se denominan bacterias Gram positivas a aquellas que retienen la tinción azul y bacterias Gram negativas a las que quedan decoloradas. Algunas bacterias presentan capacidad variable de tinción de Gram y se llaman Gram variables. Bacterias Gram positivas típicas son los estafilococos que producen forúnculos; Gram negativas representativas son la Escherichia coli de la flora intestinal o los bacilos de la tos ferina; Gram variables son los bacilos de Koch de la tuberculosis.
Como puede verse en definitiva y una vez finalizada la tinción, las bacterias Gram (-) estarán teñidas de un color rosáceo, y las Gram (+) de un color violeta. Esto sirve para diferenciarlas claramente al microscopio óptico. Debe utilizarse el objetivo de inmersión. Se coloca una gota de aceite de cedro sobre la preparación, se enfoca, preferentemente, con el micrométrico. Después de utilizar el objetivo de inmersión debe limpiarse con xilol.
La esterilización en el laboratorio microbiológico
Desde hace mucho tiempo es un reto el control de enfermedades infecciosas por destrucción, disminución de su número o inhibición de microorganismos. Se puede llevar a cabo con diferentes métodos en función del lugar a aplicar y el grado de erradicación microbiana que se pretende conseguir. Por esto es conveniente definir algunos conceptos:
Esterilización: proceso físico o químico que destruye toda forma de vida de vida microbiana, incluidas las esporas.
Desinfección: tiene por objeto la destrucción de microorganismos mediante agentes de naturaleza química (desinfectantes), con el fin de disminuir el número de formas vegetativas a niveles mínimos.
Desinfectante: es la sustancia química que inhibe o destruye microorganismos al aplicarla sobre material inerte sin alterarlo significativamente.
Asepsia: término que se aplica a los procedimientos utilizados para prevenir que los microorganismos progresen en un medio determinado (quirófano, laboratorio. etc.)
Antisépticos: son agentes desinfectantes que se utilizan sobre superficies corporales con el fin de reducir la cantidad de flora normal y de contaminantes microbianos de carácter patógeno. Tienen un menor grado de toxicidad que los desinfectantes y generalmente menor grado de actividad. Determinados preparados pueden utilizarse como antisépticos o como desinfectantes indistintamente, pero a diferentes concentraciones en cada caso.
Antimicrobianos: son sustancias químicas producidas por microorganismos o sintetizadas químicamente que a bajas concentraciones son capaces de inhibir e incluso de destruir microorganismos sin producir efectos tóxico en el huésped.
Los métodos de esterilización más importantes son:
Físicos
a. Flameado: es un procedimiento simple y eficaz, consiste en la exposición de un objeto a efecto de la llama hasta la incandescencia. Se esteriliza de esta forma, p. ej. ansas de cultivo de siembra.
b. Incineración: es el mejor sistema para esterilizar todos aquellos productos en los que no importe su destrucción, p. ej. material biológico.
c. Estufa: calor seco a alta temperatura, 20 minutos durante 180º, 60 minutos a 160º, siendo suficiente la esterilización durante 60 minutos a 100-140º, se lo utiliza para esterilizar material de vidrio debidamente envuelto en papel, metal. etc.
d. Autoclave de Chamberland: La esterilización con calor húmedo (vapor de agua) es mucho más rápida y eficaz que el calor seco debido a que las moléculas de agua desnaturalizan las proteínas de forma irreversible mediante rotura de las uniones H entre los grupos peptídicos a temperaturas relativamente bajas. Consiste en una cámara en la que el aire puede ser sustituido por vapor de agua sometida a presión. Se opera a 121ºC y 1 atm. de presión durante 20 minutos. De esta forma se consigue destruir todas las formas vegetativas y esporas. Se lo utiliza para esterilizar todo material resistente a esa temperatura y es muy utilizado para la esterilización de medios de cultivo.
e. Tindalización: (esterilización intermitente) consiste en someter el producto a calentamientos intermitentes entre 56 y 100ºC durante 30 minutos con lo que se asegura destruir las formas vegetativas. En los intervalos se mantiene a temperatura ambiente o a 37ºC, las esporas germinan y las bacterias resultantes se hacen más sensibles al calentamiento posterior.
Radiaciones
a. Luz UV: es absorbida a una longitud de onda de 240 a 280 nm por ácidos nucleicos
causando daños genéticos alterando las bases. Se la utiliza en la preparación de vacunas,
cabinas de seguridad biológica, lugares de trabajo como mesadas de laboratorios, etc.
b. Radiaciones ionizantes: actúan lesionando ácidos nucleicos. Se la utiliza sobre todo en
procesos industriales para esterilizar dispositivos quirúrgicos, guantes, jeringas, etc.
Agentes Químicos
Los agentes químicos como el óxido e etileno, formaldehído o glutaraldehído reaccionan con gran facilidad con diferentes grupos funcionales de los ácidos nucleicos y proteínas alquilando éstos radicales esenciales.
a) Óxido de etileno
Es un gas inflamable y potencialmente explosivo, muy penetrante que incativa microorganismos sustituyendo átomos de hidrógeno lábiles por otros grupos como hidroxilos, carboxilos, etc. El material se expone a esterilizar a un 5-10% de óxido de etileno en dióxido de carbono a 50-60º en condiciones de humedad controlada durante 4 a 6 horas. Es necesario someterlo después a un período de aireación debido a su carácter mutagénico. Es un agente efectivo en la esterilización de material termolábil como prótesis, catéteres, etc.
b) Formol o formaldehído
Es un gas fácilmente soluble en agua que se utiliza al 40% (formalina). Usado en forma gaseosa y en cámara cerrada se emplea en la esterilización hospitalaria y en la industria farmacéutica. También es muy utilizado como desinfectante ambiental de salas altamente contaminadas que una vez tratadas deben airearse.
c) Glutaraldehído
Se emplea sumergiendo el material limpio en una solución al 2%, se emplea sobre todo en la esterilización de instrumentos ópticos y los utilizados en terapia respiratoria. La actividad de los compuestos derivados de metales pesados (como plata, mercurio, etc.,) se debe a la formación de sales que se disocian con dificultad de los grupos sulfidrilos de las proteínas.
d) Nitrato de plata y derivados argénticos
Son buenos bactericidas. El nitrato de plata se ha utilizado en el tratamiento de quemaduras en soluciones al 0,5% y en la profilaxis de la oftalmia neonatorum por Neisseria gonorrhoeae.
e) Derivados mercuriales: El más utilizado como desinfectante de la piel es el mercurocromo, no es tóxico y sigue siendo activo en presencia de materia orgánica.
f) Agua oxigenada (peróxido de hidrógeno): Es un agente oxidante de efecto fugaz por ser
descompuesto por las catalasas de los tejidos.
g) Permanganato de potasio: Agente oxidante que se inactiva en presencia de materia orgánica. Es poco utilizado. En dermatología es utilizado por su propiedad antifúngica.
h) Derivados clorados: Se inactivan en presencia de materia orgánica. El cloro y derivados son agentes oxidantes muy usados en la potabilización del agua en forma de cloro gaseoso en grandes establecimientos, y en forma de hipoclorito es utilizado para descartar material biológico (sangre, suero, etc.) La cloramina es un antiséptico menos potente que el hipoclorito, de acción más lenta pero mejor tolerada en la aplicación tópica.
i) Derivados yodados: Son agentes oxidantes que se usan en forma de solución acuosa,
combinándolos con detergentes o sustancias orgánicas. Los yodoformos son compuestos que se liberan progresivamente. El Yodo se encuentra en la polivinilpirrolidona (povidona yodada). Existen también soluciones alcohólicas.
j) Alcoholes: Actúan desnaturalizando proteínas. Su acción es rápida pero se evaporan con
facilidad. El alcohol etílico se utiliza en antisepsia a una concentración del 70%, a esta
concentración se reduce más la tensión superficial de la célula bacteriana facilitando el proceso de desnaturalización.
k) Fenoles: Actúan precipitando proteínas. El hexaclorofeno y el fenol no se emplean por su
toxicidad. Otros derivados fenólicos son los cresoles, los que unidos a jabones originan
compuestos estables.
l) Clorohexidina: Es un derivado fenólico que actúa alterando la permeabilidad de la membrana celular bacteriana. Tiene inactivación rápida y es bien tolerado por la piel. Se emplea mucho en hospitales en el lavado de la superficie cutánea en forma de solución (acuosa o alcohólica) o asociada a detergentes no iónicos.
ll) Detergentes aniónicos: Actúan desorganizando las membranas citoplasmáticas. Tienen escaso poder bacteriostático. Se pueden mejorar combinándolos con desinfectantes u otras sustancias tensoactivas como laurilsulfato.
m) Detergentes cationicos: Tienen acción antiséptica, se inactivan en contacto con jabón, algodón y materia orgánica. Son poco usados.
n) Glicoles: Propilenglicol y Etilenglicol, se aplican por medio de unos aparatos llamados
glicosatos o en forma de aerosoles para desinfección ambiental.
Los productos descritos como estériles deben satisfacer el ensayo de esterilidad. Estos productos se esterilizan en su recipiente definitivo, excepto en los casos en que el producto, a causa de su naturaleza, no pueda ser sometido al correspondiente tratamiento en su recipiente. Los productos que no pueden ser esterilizados en su recipiente definitivo se preparan por métodos y en condiciones determinadas para evitar contaminación microbiana después de someter a un proceso de esterilización adecuada todos sus componentes, si es posible, así como los recipientes y cierres. La eficacia de los procedimientos de esterilización está notablemente influenciada por el grado inicial de contaminación microbiana, debiéndose observar las precauciones siguientes:
— Las condiciones de trabajo deben controlarse de forma adecuada tratando de evitar la introducción y crecimiento de microorganismos,
— El nivel de contaminación microbiana de las materias primas, del equipo y de todo el material utilizado debe ser el menor posible antes de la esterilización.
— Debe efectuarse un control microbiológico de las materias primas susceptibles de presentar un nivel elevado de contaminación a causa de su naturaleza o de su modo de preparación.
— Cada proceso concreto de esterilización debe ser validado.
— Los procedimientos y las precauciones empleadas deben ser tales que se alcance en el producto final un nivel teórico de contaminación, correspondiente a no más de 1 microorganismo vivo por 1 x 10 exp6 unidades sometidas a la esterilización.
Para todos los métodos de esterilización, las condiciones críticas de la operación deben controlarse de forma que aseguren que todas las unidades del lote hayan sido sometidas, al menos, a las condiciones mínimas de esterilización. La duración del tratamiento se mide a partir del momento en el que se consiguen las condiciones prescritas para la esterilización en el conjunto de productos a esterilizar.
Esterilización por vapor: En el autoclave, la temperatura y la presión de vapor deben medirse independientemente con una precisión superior a ± 2° C y a ± 10 KPa (0,1 atm) respectivamente; preferentemente se debe obtener un registro continuo de estos parámetros. La temperatura debe medirse en la parte más fría del autoclave que está situada generalmente cerca de la conducción de salida del vapor. La temperatura debe medirse también, preferentemente, en dos o más recipientes, situados en diferentes lugares del autoclave, de forma que las temperaturas medidas representen en lo que cabe los valores extremos de todos los recipientes del lote. Cuando es difícil que en un autoclave se consiga rápidamente el desplazamiento del aire por el vapor (por ejemplo al tratar materiales porosos, textiles, utensilios de varios tipos), es necesario evacuar el aire del autoclave antes de la admisión del vapor. La eficacia del procedimiento puede ser confirmado por la utilización de indicadores biológicos apropiados.
Esterilización por calor seco: El horno debe normalmente estar provisto de un sistema de circulación de aire forzado y llenarse de forma que se alcance una distribución uniforme de la temperatura en toda la carga. La temperatura se debe medir y, preferentemente, registrar en al menos dos lugares en los que haya menos probabilidades de alcanzar las condiciones de esterilización. La eficacia del procedimiento puede confirmarse utilizando indicadores biológicos adecuados.
Esterilización por radiaciones: Durante el procedimiento de esterilización, la dosis de radiación debe ser controlada regularmente. Este control implica procedimientos dosimétricos, independientes de la tasa de radiación, que permitan una medida cuantitativa de la dosis recibida por el propio producto. Debe demostrarse que la dosis de radiación aplicada es eficaz y apropiada para la naturaleza del producto a esterilizar y su material de acondicionamiento. La eficacia del procedimiento puede ser confirmada por la utilización de indicadores biológicos adecuados. El sistema de dosimetría se compara con la ayuda de métodos físicos, químicos o microbiológicos con el mismo sistema dispuesto en una instalación de radiación de referencia.
Esterilización por gases: Los parámetros físicos y químicos significativos (tiempo, temperatura, humedad relativa, presión, concentración del gas) deben medirse y registrarse con la mayor frecuencia posible. Los productos que no pueden ser esterilizados en su recipiente definitivo necesitan precauciones especiales. Deben ser preparados en condiciones concebidas para evitar cualquier contaminación microbiana. Los locales de producción y el sistema de ventilación deben estar diseñados para reducir al máximo la contaminación microbiana y deben someterse periódicamente a un control apropiado. El equipo, los recipientes y los tapones y, si es posible, los componentes deben ser sometidos a un proceso de esterilización adecuada.
Filtración a través de filtros que retienen bacterias: Las disoluciones pueden ser filtradas a través de membranas de porosidad nominal inferior o igual a 0,22 μm, o a través de otro tipo de filtro que retenga bacterias. Se deben tomar precauciones que aseguren el mantenimiento de las propiedades del filtro durante su utilización. En el caso de la filtración de un líquido en el que se pueda desarrollar un crecimiento microbiano, los mismos filtros no deben ser utilizados si la duración del procedimiento es superior a un día de trabajo. Los productos que se someten al proceso de filtración descrito anteriormente y algunos otros, son preparados en condiciones asépticas. Pueden someterse a un tratamiento final por el calor compatible con su termoestabilidad, si este tratamiento se demuestra justificado. Las condiciones de preparación pueden, en ciertos casos, ser controladas con la ayuda de un medio de cultivo apropiado, previamente esterilizado repartido en las mismas condiciones que el producto a examinar; el medio se incuba y después se examina a fin de descubrir una eventual contaminación.
Los indicadores biológicos son preparaciones de microorganismos seleccionados por su alta resistencia a uno o más métodos de esterilización. Pueden utilizarse para confirmar la eficacia de un proceso de esterilización. El indicador biológico tiene que ser claramente distinguible del producto a esterilizar, con el fin de evitar cualquier mezcla o contaminación del producto. El crecimiento de los microorganismos testigos que son sometidos al proceso de esterilización demuestra que éste es insuficiente. Un indicador biológico puede estar constituido por unidades del producto a examinar inoculadas artificialmente o por sustancias fibrosas, arena, vidrio, láminas metálicas que sirven de soporte a los microorganismos testigo, simulando los productos contaminados. Los microorganismos testigo deben depositarse en sitios considerados como los más difíciles de esterilizar. La elección de los microorganismos testigos se basa en los criterios siguientes:
a) La resistencia de la cepa testigo al método particular de esterilización debe ser grande, comparada con la resistencia de todos los microorganismos patógenos y la de los contaminantes microbianos del producto.
b) La cepa testigo no debe ser patógena.
c) La cepa testigo debe ser cultivada fácilmente.
Un indicador biológico se caracteriza por la cepa de microorganismos testigo que incorpora el número de unidades formadoras de colonias por unidad de indicador, el valor D (1) y la fecha de caducidad. Sólo los microorganismos indicados deben estar presentes. Se debe precisar toda la información referente al medio de cultivo y a las condiciones de incubación. El ensayo de Esterilidad, se aplica a las sustancias, preparaciones y objetos que, según la Farmacopea, deben de ser estériles, pero un resultado favorable solamente significa que no ha sido encontrado ningún microorganismo en la muestra examinada en las condiciones del ensayo. La extensión de este resultado a todo un lote de producto necesita la certeza de que todas las unidades que lo componen han sido preparadas de tal manera que hay un alto grado de probabilidad de que hubieran satisfecho el ensayo. Es evidente que esto depende de las precauciones tomadas en el curso de la fabricación.
Para los productos sometidos a un proceso de esterilización en sus recipientes finales y sellados, la prueba física, con fundamento biológico y registrado automáticamente que testimonia el correcto desarrollo del tratamiento de esterilización en la totalidad del lote, es de una fiabilidad superior a la del ensayo de esterilidad. Este último sin embargo es el único método analítico disponible para cualquier autoridad que tenga que controlar la esterilidad de un producto. Un ensayo de esterilidad debe realizarse en las condiciones estudiadas para eliminar todo riesgo de contaminación accidental del producto en el curso del ensayo, por ejemplo, utilizando campanas de flujo laminar de aire estéril. Las precauciones tomadas para evitar tal contaminación no deben afectar a los microorganismos cuya presencia deba ponerse de manifiesto en el ensayo. La eficacia de las precauciones observadas debe ser regularmente verificada por un control del aire y de las superficies de trabajo, efectuando paralelamente controles de preparaciones de las que se sabe que son estériles.
Los medios de cultivo adecuados para el crecimiento de bacterias anaerobias y aerobias y para hongos, así como sus métodos de preparación se describen más adelante. Pueden utilizarse otros medios siempre que haya sido demostrada su capacidad para asegurar el crecimiento de una amplia gama de microorganismos. Deben satisfacer los ensayos que se indican, efectuados sobre cada lote de los medios elegidos, antes de utilizarlo, o paralelamente al ensayo del producto a examinar.
Esterilidad: Se incuban en cada caso durante 7 días como mínimo, a 30-35 °C, porciones de los medios destinados a evidenciar las bacterias y a 20-25° C, las porciones de los medios destinados principalmente a evidenciar contaminación por hongos. No deben presentar ningún crecimiento microbiano.
Propiedades nutritivas.: Se siembran tubos de los medios escogidos respectivamente con 100 microorganismos viables aproximadamente (aerobios, anaerobios y hongos) y se incuban durante 7 días como máximo a las temperaturas indicadas arriba (Esterilidad). El medio es adecuado si permite un crecimiento rápido y abundante de los microorganismos que correspondan. Si el medio destinado principalmente a la búsqueda de hongos sirve también para el ensayo de esterilidad bacteriana, debe ser sometido a un ensayo con ambos tipos de microorganismos.
Si en el curso de la incubación, el crecimiento microbiano es similar en presencia y en ausencia del producto a examinar (crecimiento precoz y abundante), este último no tiene actividad antimicrobiana y el ensayo de esterilidad puede ser efectuado sin modificación. Si los cultivos que contienen el producto a examinar presentan un crecimiento más débil, retardado, o totalmente inhibido respecto a los cultivos que no contienen éste producto, éste último tiene una actividad antimicrobiana por lo que debe ser eliminado por filtración, por dilución, o por neutralización, antes o durante el curso del ensayo de esterilidad. La eficacia de la eliminación debe de ser controlada volviendo a repetir el ensayo.
"SOMOS LO QUE HACEMOS REPETIDAMENTE. EXCELENCIA, POR LO TANTO, NO ES UN ACTO SINO UN HÁBITO"
ARISTOTELES
LEGALES: El autor no asume responsabilidad alguna por la descarga, copia, distribución, modificación o alteración de los contenidos publicados, sean propios del mismo o de terceros, los cuales pudieren estar protegidos por Copyright, Derechos de Propiedad Intelectual, Derechos de Autor, o relacionados. La Bibliografía del tema expuesto y el crédito fotográfico está en poder del Autor y no se publica dada su extensión, pero se enviará por mail al interesado que la solicitare debidamente fundamentada.