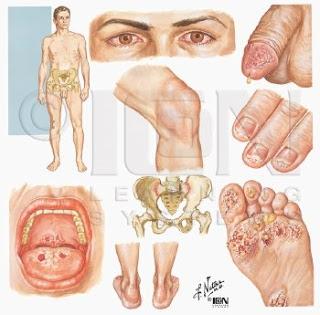
Las características conductuales y fisiológicas de la adolescencia predisponen a los adolescentes con actividad sexual a contraer con mayor frecuencia infecciones de transmisión sexual (ITS) y a sus consecuencias adversas. Cuando se controlan en función de la actividad sexual, las tasas específicas por edad de muchas ITS son máximas en los adolescentes con actividad sexual. Los patógenos responsables de las ITS se transmiten habitualmente por contacto sexual íntimo; no obstante, la expresión clínica puede dividirse en un conjunto de síndromes de ITS que se caracterizan por diversos signos y síntomas. Distintos microorganismos ocasionan síntomas semejantes. Casi todos los patógenos responsables de ITS también pueden infectar a un adolescente sin originar manifestaciones clínicas. La prevención y el control de estas infecciones se basan en la educación, la detección selectiva y el diagnóstico y el tratamiento precoces.
¿Quién puede contraer infecciones de trasmisión sexual?
Cualquier adolescente que mantiene relaciones sexuales puede contraer una ITS. Cuanto más joven inicia el adolescente su actividad sexual, mayor será el riesgo de infección. Los factores físicos, conductuales y sociales contribuyen a ese riesgo El sexo oral conlleva el riesgo de infección por el virus del herpes simple tipo 1 (VHS-1) y de gonorrea, sífilis, VIH e infección por el virus del papiloma. El consumo de drogas y alcohol aumenta la vulnerabilidad de los adolescentes a contraer una infección. La exposición a patógenos sexuales poco frecuentes aumenta con el sexo anal. Los adolescentes jóvenes que creen de manera inadecuada que el sexo oral no conlleva ningún riesgo de infección aumentan su riesgo al no usar métodos de protección y precisan asesoramiento. Las relaciones con más de una pareja en los últimos 6 meses y la falta de uso de preservativos son conductas en las que resulta posible intervenir a nivel educativo. Los adolescentes víctimas de una violación o abusos sexuales no pueden considerarse «sexualmente activos», dado el contexto de las relaciones, y necesitan confianza, tranquilidad, protección y las intervenciones adecuadas cuando se descubre su situación. El método anticonceptivo del acetato de medroxiprogesterona de acción retardada puede aumentar el riesgo de infección por clamidias. gonococia e infecciones por clamidias.
La incidencia de enfermedad inflamatoria pélvica (EIP) es máxima en las mujeres de 15-25 años en comparación con mujeres mayores. El SIDA es una enfermedad de declaración obligatoria en EE.UU., aunque el VIH no, de forma que las cifras de infección en adolescentes pueden estar sesgadas a la baja. En 2003 se comunicaron 2.050 casos de SIDA en jóvenes con edades entre 13 y 24 años, mientras que hubo 3.847 casos de infección por el VIH en las 33 áreas que realizan una vigilancia confidencial de esta infección. Basándose en los datos disponibles de los programas de detección selectiva y los informes de los Centros para el Control y Prevención de Enfermedades del año 2000, los epidemiólogos calculan que la infección por el virus del papiloma humano (VPH) es la más prevalente en las personas con edades entre 15 y 24 años si se compara con otras ITS frecuentes La incidencia varía considerablemente de un país a otro. En los adolescentes de 15-19 años de 16 países desarrollados.
PATOGENIA
Durante la pubertad, la elevación de la concentración de estrógenos condiciona un engrosamiento y una cornificación del epitelio vaginal; asimismo, aumenta el contenido de glucógeno celular, lo que origina una disminución del pH vaginal. Estos cambios incrementan la resistencia del epitelio vaginal a la penetración por determinados microorganismos (como Neisseria gonorrhoeae) al tiempo que eleva la sensibilidad frente a otros (Candida albicans y Trichomonas,. La transformación de las células vaginales deja las células cilíndricas en el ectocérvix, creando una zona con dos tipos celulares a este nivel, que se denomina unión escamocilíndrica. Este fenómeno se denomina ectopia. Cuando se produce la maduración, este tejido involuciona. Antes de hacerlo, representa una zona de vulnerabilidad especial a la infección en las adolescentes. Una mujer de 15 años con actividad sexual que presente una colonización endocervical tiene un riesgo de EIP de 1:8, que contrasta con el de 1:80 en una mujer de 24 años. Estos cambios fisiológicos determinan que la infección por gonococo sea sobre todo cervical y que el riesgo de infección ascendente sea máximo durante la menstruación, momento en el cual el pH oscila entre 6,8 y 7. La patogenia de la infección en jóvenes adolescentes se apoya en la asociación de comienzo temprano de la actividad sexual y edad ginecológica precoz con aumento del riesgo de infecciones de transmisión sexual.
DETECCIÓN SELECTIVA DE ITS.
La detección selectiva y el tratamiento tempranos son las principales estrategias de control de las ITS. Algunas de las ITS más frecuentes en adolescentes, incluido el VPH VHS y clamidias, suelen ser asintomáticas y si no se detectan pueden transmitirse de forma involuntaria por la persona infectada. Las medidas de detección selectiva para las infecciones por clamidia han disminuido los casos de EIP en un 40-60%. La ausencia de comunicación acerca de las ITS o la ausencia de estudios sobre ITS en las revisiones preventivas anuales de los adolescentes con actividad sexual son oportunidades que se pierden para la detección selectiva o la educación. Todos los adolescentes con actividad sexual deberían recibir clases completas de salud reproductiva que incluyeran detección selectiva de ITS.
MANIFESTACIONES CLÍNICAS
Las ITS se caracterizan por la localización de las manifestaciones (vaginitis) o el tipo de lesión (úlcera genital). Determinados conjuntos de síntomas señalan la posibilidad de una ITS en el diagnóstico diferencial.
Uretritis
La uretritis es una inflamación de la uretra que cursa clásicamente con disuria, secreción uretral o ambas y son menos frecuentes la urgencia, la polaquiuria, el eritema del meato uretral o el dolor escrotal. Los varones suelen tener cuadros poco sintomáticos o asintomáticos. Este riesgo es especialmente importante en los varones adolescentes, que pueden obviar unos síntomas que mejoran de forma espontánea o unos signos físicos evidentes. Se debe realizar una exploración genital completa, que incluya la exploración del escroto en busca de signos de epididimitis y la retracción del prepucio en los varones no circuncidados, aunque no refieran síntomas. La exploración del paciente antes de la micción es importante para constatar una secreción uretral poco sintomática. Los patógenos más frecuentes son C. trachomatis y N. gonorrhoeae. Otras posibles causas de uretritis no gonocócica son Ureaplasma urealyticum y Mycoplasma genitalium en los casos en que no se identifican clamidias En este momento no se dispone de pruebas generalizadas para la detección de estos microorganismos.
Cuando una uretritis no gonocócica no responde al tratamiento, se deben descartar infecciones por Trichomonas vaginalis y VHS. Existen descripciones clásicas de los distintos tipos de secreción, que relacionan diferentes patógenos con su color o consistencia; la secreción purulenta verde-amarillenta caracteriza a los gonococos y la blanquecina mucopurulenta a las clamidias, aunque las coinfecciones y otros factores pueden modificar este aspecto. Más del 25% de los varones con uretritis tiene una coinfección por clamidias y gonococos, de forma que las pruebas de laboratorio resultan esenciales para determinar los microorganismos responsables.
Causas de uretritis en hombres
DIAGNÓSTICOS FRECUENTES
Gonorrea
Infección por clamidias
Uretritis inespecífica
DIAGNÓSTICOS MENOS FRECUENTES
Infección por Ureaplasma urealyticum
Infección por Mycoplasma genitalium
Tricomoniasis
Infección por virus herpes simple
Infección por Escherichia coli
Infección por bacteroides
Cistitis
Pielonefritis
Traumatismo
Cuerpo extraño
Artritis reactiva y enfermedades relacionadas
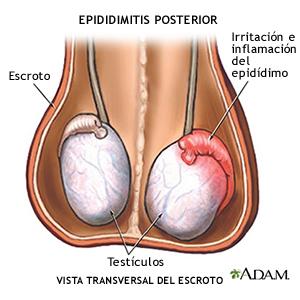
Epididimitis.
La inflamación del epidídimo en los varones adolescentes, a diferencia de lo que sucede en los adultos, se suele asociar a una ITS. Los mismos microorganismos responsables de la uretritis son los más prevalentes. El diagnóstico de epididimitis se plantea ante una tumefacción escrotal con dolor, asociada con antecedentes de secreción uretral resuelta de forma espontánea. En algunos casos persiste la secreción uretral en el momento de la exploración. Los pacientes que practican el coito anal con penetración activa también pueden infectarse por Escherichia coli.
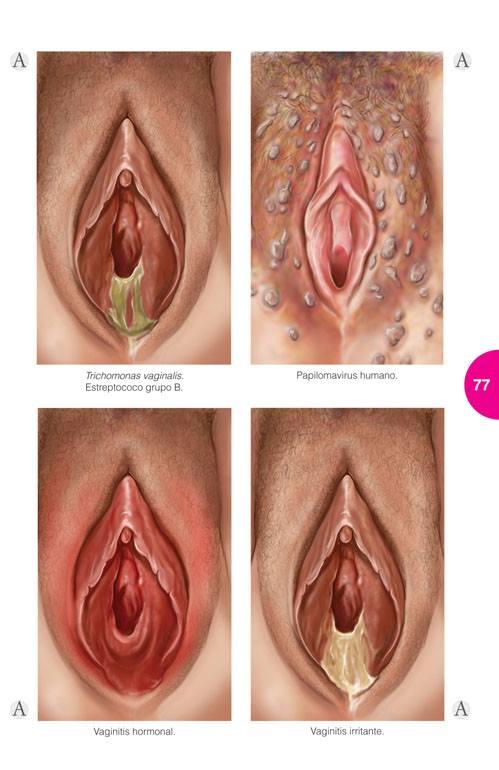
Vaginitis (vulvitis).
La vaginitis es una infección superficial de la mucosa vaginal y suele causar secreción vaginal, asociada o no a clínica vulvar). La aparición de prurito y el olor de la secreción ayudan a diagnosticar la causa de la infección. La colonización sin infección, como en la vaginosis bacteriana, también puede producir secreción vaginal. Los lactobacilos son la flora vaginal normal predominante y convierten la glucosa en ácido láctico para mantener el pH de la vagina ácido en el intervalo de 3,8-4,2. Aunque la vaginosis bacteriana no se considera ya de forma estricta una ITS, la actividad sexual incrementa su frecuencia. Las principales causas de secreción vaginal son la tricomoniasis, la candidiasis y la vaginosis bacteriana. La observación clínica del color, la consistencia (espumosa, floculosa, homogénea), el olor, el grado de afectación vulvar y las alteraciones del cuello uterino permite efectuar un diagnóstico etiológico de sospecha. Se recomienda la confirmación de laboratorio para definir la presencia de una o más infecciones que se manifiestan de una forma poco característica.
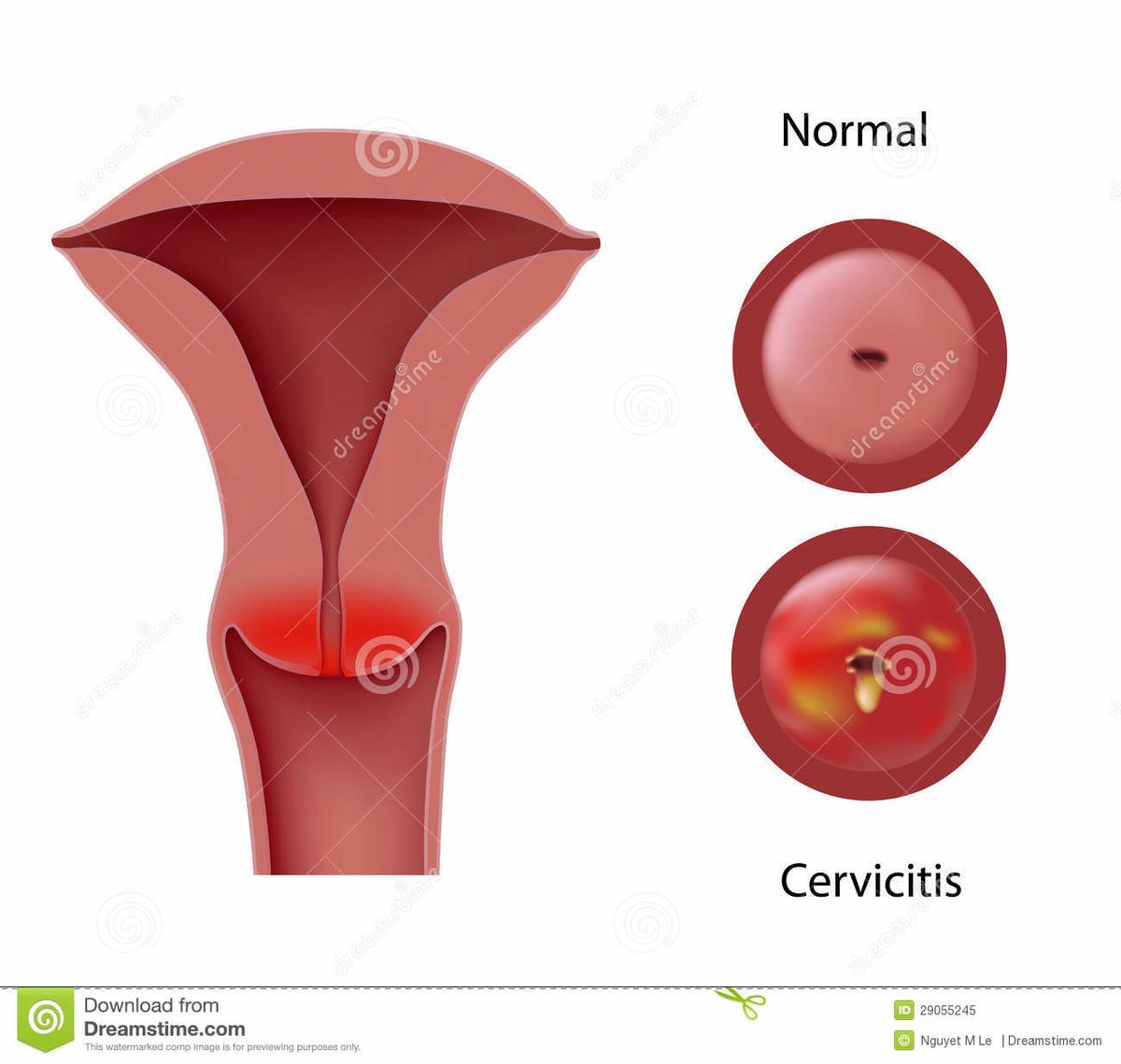
Cervicitis
El proceso inflamatorio de la cervicitis afecta a las estructuras más profundas de la mucosa del cuello uterino. Puede cursar con secreción vaginal, cuando la secreción cervical es profusa. Las manifestaciones clínicas menos sutiles de la cervicitis consisten en hemorragias irregulares o poscoitales, secreción mucopurulenta a través del orificio cervical y un cérvix friable. Hay que distinguir las anomalías cervicales de la cervicitis de la ectopia cervical en adolescentes jóvenes para evitar sobrediagnosticar inflamaciones Los patógenos que con más frecuencia originan cervicitis son C. trachomatis y N. gonorrhoeae, responsables del 50-60% de los casos. El VHS es un patógeno menos habitual y causa lesiones ulcerosas y necróticas del cuello uterino.
Enfermedad inflamatoria pélvica
El diagnóstico de EIP engloba un espectro de trastornos inflamatorios del aparato genital superior femenino, tales como endometritis, salpingitis, abscesos tuboováricos y peritonitis pélvica, que suelen aparecer combinadas en lugar de como entidades separadas. Los patógenos predominantes en las adolescentes jóvenes son N. gonorrhoeae y C. trachomatis, pero la maduración y la recidiva de la enfermedad condicionan la aparición de otras bacterias aerobias y anaerobias, como Mycoplasma hominis, estreptococos del grupo B, estreptococos, especies de Peptostreptococcus, Gardnerella vaginalis, E. coli y diversas especies de Bacteroides. No existe ninguna asociación entre las infecciones de la vía genital alta y el uso de medroxiprogesterona o anticonceptivos orales.
El diagnóstico clínico de EIP se basa en los criterios mínimos de dolor abdominal inferior, dolor anexial o dolor a la movilización del cuello uterino en una adolescente sexualmente activa sin otras causas aparentes de enfermedad. La necesidad de sólo un síntoma de los tres criterios para establecer el diagnóstico aumenta la sensibilidad de éste frente a la especificidad, y reduce la probabilidad de pasar por alto el diagnóstico o diagnóstico tardío. Se observa secreción cervical mucopurulenta o presencia de leucocitos en la muestra de flujo vaginal. Los criterios clínicos tienen una precisión del 65-90% cuando se comparan con la laparoscopia. Sólo alrededor del 20% de las mujeres jóvenes presenta el cuadro clásico de EIP que puede comprobarse mediante laparoscopia. Un incremento reciente de la dismenorrea, la aparición de síntomas tras la menstruación, la fiebre, los síntomas urinarios, la hemorragia vaginal patológica y la secreción vaginal patológica apoyan este diagnóstico clínico. La endometritis detectada en la biopsia o la ecografía transvaginal, el engrosamiento de las trompas rellenas de líquido en la RM, la hiperemia de las trompas en la ecografía Doppler y la evidencia de EIP en la laparoscopia son criterios específicos aunque no siempre prácticos de EIP.
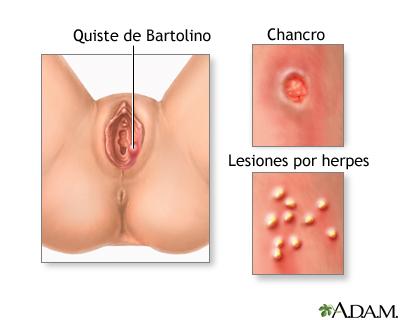
Síndromes de úlceras genitales.
Las infecciones asociadas con estos síndromes se caracterizan por la existencia de una lesión ulcerosa en una zona de mucosa expuesta al contacto sexual. Estas lesiones son más frecuentes en el pene y la vulva, aunque también pueden afectar a las mucosas oral o rectal según sean las prácticas sexuales del paciente. Los microorganismos más habituales en los síndromes de úlceras genitales son VHS, Treponema pallidum (sífilis) y Haemophilus ducreyi (chancroide).
Aunque la lesión herpética inicial es una vesícula, cuando el paciente acude a consulta, la vesícula se suele haber roto de forma espontánea, y deja una úlcera superficial y dolorosa. El microorganismo predominante en este grupo de edad es el VHS-2, aunque cada vez se recupera con mayor frecuencia el VHS-1 en las lesiones genitales, sobre todo en mujeres. La sífilis y el chancroide son menos frecuentes en adolescentes que en adultos. El linfogranuloma venéreo por las serovariedades L1-L3 de C. trachomatis y la donovanosis son infecciones raras.
Lesiones genitales y ectoparásitos.
En este grupo de síndromes se incluyen lesiones que se presentan como crecimientos exofíticos sobre la superficie epitelial y otras lesiones epidérmicas localizadas. Las manifestaciones del virus del papiloma humano pueden ser de bajo riesgo y asociarse con verrugas genitales o cambios leves en la citología cervicovaginal o de alto riesgo, por lo general asintomáticas y que causan cambios graves en la citología vaginal. Aunque el comienzo de las relaciones sexuales a una edad temprana es un factor de riesgo para las infecciones genitales por VPH, las infecciones son transitorias y sólo el 2,4-5% de los adolescentes presenta infecciones persistentes que evolucionan a cambios graves en la citología cervicovaginal. Si la infección por los tipos 16 y 18 oncogénicos del VPH es persistente, aumenta el riesgo de cáncer del cuello uterino. Estos síndromes también comprenden el molluscum contagiosum y los condilomas planos asociados a la sífilis secundaria. Por el contacto directo durante el acto sexual, también son frecuentes las infecciones por ectoparásitos en la zona púbica como pediculosis pubis (ladillas) o las lesiones papulosas de la sarna.
¿Cuándo una secreción vaginal es patológica?
SECRECIÓN INFECCIOSA
Causas frecuentes
Microorganismos
Candida albicans
Trichomonas vaginalis
Chlamydia trachomatis
Neisseria gonorrhoeae
Enfermedades
Vaginosis bacteriana
Enfermedad inflamatoria pélvica aguda
Infección pélvica postoperatoria
Sepsis después de aborto
Sepsis puerperal
Causas menos frecuentes
Virus del papiloma humano
Sífilis primaria
Mycoplasma genitalium
Ureaplasma urealyticum
Escherichia coli
OTRAS CAUSAS DE SECRECIÓN
Causas frecuentes
Tampón o preservativo retenido
Irritación química
Respuestas alérgicas
Ectropión
Pólipo endocervical
Dispositivo intrauterino
Cambios atróficos
Causas menos frecuentes
Traumatismo físico
Tejido de granulación
Fístula vesicovaginal
Fístula rectovaginal
Neoplasia
Enfermedad por virus de la inmunodeficiencia humana y hepatitis B.
El VIH y el virus de la hepatitis B cursan como infecciones asintomáticas e inesperadas en la mayor parte de los adolescentes infectados. El diagnóstico se suele sospechar a partir de factores de riesgo identificados en la anamnesis, que llevan a solicitar las pruebas de laboratorio adecuadas, más que las manifestaciones clínicas en este grupo de edad.
Signos, síntomas y diagnósticos de sospecha y definitivos de las úlceras genitales
Signos/síntomas Virus del Herpes Simple Sífilis (Primaria) Chancroide
Ulceras Las vesículas se rompen y dan lugar a úlceras poco profundas Ulceras de bordes bien definidos e indurados y base limpia (chancro)
Bordes no indurados mal delimitados y base purulenta
Dolor Doloroso Indoloro* doloroso
Numero de lesiones Suelen ser múltiples Suele ser solitaria Múltiples
Linfadenopatias inguinales Las primoinfecciones pueden cursar con síntomas
Suelen ser leves y poco dolorosas Adenopatías uni o bilaterales dolorosas
constitucionales y adenopatías en un 50%
DIAGNÓSTICO.
Las infecciones asintomáticas por virus, como VIH, VHS y hepatitis B, son las manifestaciones más frecuentes de estas infecciones, mientras que las infecciones asintomáticas por clamidias o gonococos lo son en el 17-56% y el 2-33% de los casos, respectivamente. Los varones adolescentes permanecen asintomáticos con más frecuencia en las infecciones por clamidias, mientras que las mujeres tienen tasas altas de infecciones asintomáticas por gonococo y clamidias. Se debe preguntar bien a un adolescente activo sexualmente que no utiliza sistemáticamente preservativos y/o tiene múltiples parejas, para determinar el riesgo de una infección asintomática o con síntomas mínimos pero que requiere pruebas. Además de la anamnesis habitual de secreción vaginal o uretral, lesiones genitales y dolor en la región abdominal en la mujer, se debe preguntar acerca de algún tratamiento previo de cualquier síntoma de ITS, incluido el autotratamiento con fármacos de venta libre. La dispareunia es un síntoma frecuente en adolescentes con EIP. Si el adolescente refiere haber practicado sexo oral o anal, el médico puede tomar muestras de otras zonas. Los varones adolescentes que mantienen relaciones sexuales con hombres suelen presentar mayores tasas de infección por VIH, gonorrea, clamidias, sífilis y hepatitis B. La prevalencia alta de enfermedad en una comunidad es un factor de riesgo que justifica la detección selectiva y puede determinar el lugar donde el adolescente reside (reformatorio, hogar para indigentes).
Los avances en las pruebas de detección del VIH han aumentado la capacidad de identificar a adolescentes asintomáticos. Las pruebas de detección rápida del VIH, cuyos resultados están disponibles en 10-60 minutos, resultan útiles en situaciones en las que se considera poco probable que el adolescente regrese a recoger los resultados de sus pruebas, aunque no evitan la necesidad de una prueba de confirmación.
Las muestras vaginales recogidas por la propia paciente y el uso de pruebas de reacción en cadena de la polimerasa en estas muestras tiene una mayor aceptación por parte de las pacientes y presenta una mayor tasa de detección en la población adolescente de alto riesgo.
Los pacientes tienen acceso a estas pruebas a través de Internet. Al no supervisarse estas pruebas se corre el riesgo de un peor seguimiento de los resultados positivos y de identificar a las parejas y realizar un tratamiento.
Los adolescentes con sintomatología clínica pueden precisar pruebas complementarias para determinar el microorganismo responsable del síndrome con exactitud. En el caso de la uretritis, se debe realizar una tinción de Gram de la secreción uretral para confirmar el diagnóstico de gonococia en el momento de presentación. Las extensiones en fresco resultan útiles para determinar el patógeno responsable de una secreción vaginal. Es difícil llegar a un diagnóstico definitivo de EIP únicamente en función de la clínica y, aun con un médico experto, se realiza un diagnóstico erróneo en un 30% de los casos. La ecografía es útil para identificar masas y descartar otros diagnósticos.
Se prefieren los métodos transvaginales; no obstante, la sensibilidad para el diagnóstico de EIP es baja. La prueba de referencia para el diagnóstico definitivo consiste en la visualización directa por vía laparoscópica con obtención de cultivos de la trompa, aunque esta técnica no se suele realizar.
DIAGNÓSTICO DIFERENCIAL
Los diagnósticos diferenciales son propios de cada síndrome clínico. La artritis reactiva es una respuesta autoinmunitaria frente a una ITS o un patógeno entérico y se caracteriza por artritis, uretritis o cervicitis no bacteriana, conjuntivitis y lesiones mucocutáneas. Los síntomas urinarios de la uretritis se pueden confundir con los de una infección urinaria, pero este proceso es mucho menos frecuente que las ITS en los varones adolescentes. La torsión testicular es el principal diagnóstico diferencial del dolor escrotal y representa una urgencia médica, aunque los traumatismos son mucho más habituales, sobre todo en los varones adolescentes que participan en deportes de contacto. Los cuerpos extraños o los irritantes químicos pueden producir irritación vulvar o vaginal, como sucede con los geles de baño o los espermicidas.
El diagnóstico diferencial de la EIP que cursa con dolor abdominal inferior es muy amplio e incluye procesos digestivos, genitales y urinarios. El diagnóstico diferencial más importante de la EIP en una adolescente con actividad sexual es la apendicitis y el embarazo ectópico, ya que ambos procesos conllevan una intervención quirúrgica.
Dada la complejidad del tratamiento, se han elaborado unas pautas clínicas prácticas que resultan de extrema utilidad para llegar con lógica y seguridad al diagnóstico correcto . La mayor parte de los procesos que se incluyen en el diagnóstico diferencial de las úlceras genitales son poco frecuentes entre los adolescentes de EE.UU.(p. ej., linfogranuloma venéreo, granuloma inguinal); no obstante, los traumatismos son habituales y se pueden diagnosticar con una anamnesis detallada.
Tratamiento
Los regímenes terapéuticos con medicamentos de venta sin receta para las vaginitis por Candida, las verrugas genitales y la pediculosis reducen el coste y las barreras de acceso, y permiten un tratamiento rápido de los adolescentes; sin embargo, se asocian con un riesgo de autotratamiento inadecuado, con las consiguientes complicaciones, que pueden ser más graves que la propia infección, algo que se debe tener en consideración. Otras responsabilidades del médico comprenden reducir al mínimo la falta de cumplimiento terapéutico, encontrar y tratar a la pareja sexual, analizar cuestiones de prevención y anticoncepción y hacer todos los esfuerzos posibles por conservar la fertilidad. Se recomienda repetir las pruebas a los 3-4 meses en las mujeres con infecciones por clamidias. Son menos claras las recomendaciones de seguimiento para hombres y mujeres con otras infecciones demostradas. Una vez se diagnostica la infección, se recomienda estudiar a las parejas y realizar tratamiento de los contactos sexuales en el plazo de los 60 días desde los síntomas o el diagnóstico o a la pareja sexual más reciente si el contacto fue hace más de 60 días, aunque la pareja no presente síntomas. Se recomienda la abstinencia durante al menos 7 días después de tratar tanto al paciente como a su pareja.
El diagnóstico y el tratamiento se realizan en el contexto de una relación confidencial entre el paciente y el médico, pero se deber dejar claro desde un principio que algunas infecciones de transmisión sexual son de declaración obligatoria a las autoridades sanitarias. La mayor parte de los departamentos sanitarios encargados no violan la confidencialidad, siempre que se les garantice que el caso ha sido identificado y tratado y que se va a seguir a los pacientes de una forma responsable y madura. Una estrategia para reducir la transmisión de la infección, sobre todo en las parejas masculinas de mujeres con gonorrea y/o infección por clamidias es el tratamiento rápido de las parejas o que el paciente entregue la medicación o recetar la medicación a las parejas sin exploración clínica.
Conoce los principales métodos anticonceptivos eficaces para ti
PREVENCIÓN.
Los mensajes de prevención que se deben transmitir a los adolescentes en relación con las ITS están en contraste directo con los factores de riesgo para contraerlas: 1) mantener un comportamiento sexual más sano; 2) usar métodos anticonceptivos de barrera; 3) adoptar un comportamiento saludable y buscar atención médica; 4) seguir los tratamientos, y 5) garantizar la valoración de las parejas sexuales. Entre los elementos que forman parte de un comportamiento sexual sano destacan: retrasar la actividad sexual hasta al menos 2-3 años después de la menarquia, limitar el número de parejas sexuales, obtener información sobre posibles ITS en la pareja, explorar los genitales de la pareja sexual y no mantener relaciones si se tienen síntomas de una ITS. En un futuro próximo estarán disponibles las vacunas para VPH. El asesoramiento y el tratamiento anticonceptivo completan la revisión sobre salud sexual del adolescente. Se recomienda la vacuna de todas las niñas de 11-12 años frente a VPH.
La entrada Principales circunstancias que contribuyen a la susceptibilidad para las infecciones de Trasmisión Sexual aparece primero en Mega Medico.